膝関節痛の理学療法①〜半月板由来の疼痛に対する評価とアプローチ〜
はじめに
このnoteは、誰にでもお役に立てるわけではありません。
ですが、以下にひとつでも当てはまる理学療法士の方は、必ず読んでみてください。
✅半月板について基礎からしっかり知識を学びたい
✅半月板由来の膝関節痛のメカニズムを知りたい
✅半月板インピンジメントに対するアプローチ方法を学びたい
✅膝関節痛の理学療法評価やアプローチ方法について学びたい
✅これから膝の痛みに対応できるセラピストを目指したい
このnoteを読むことで、
膝関節痛に対してどうアプローチをしていいかわからないところから、自信を持って対応できる症例が増えたり、ケースによっては、その場で疼痛を改善できるようになることを目標に作成しています。
内容に関して、特に半月板由来の膝関節痛に着目して機能解剖学的基礎から理学療法評価、アプローチの例までをご紹介しています。
臨床力を高めるいちきっかけとなれば幸いです。
by Louis
※膝関節周囲で生じる疼痛全般を『膝関節痛』としてご紹介していきます。
自己紹介

はじめまして、forPTのLouis(ルイ)です。理学療法士免許を取得し、現在は整形外科クリニックに勤務しています。
forPTとは、理学療法士の臨床と発信を支援するために2019年に発足されたコミュニティです。
forPTの主な活動
・instagram、Twitterを中心としたSNSでの情報発信
・ブログ(https://forphysicaltherapist.com)での情報発信
・限定noteの販売
instagramのフォロワー数は、業界最大級の5000人を越え、多くの方に共有していただけるコミュニティとなりました。
臨床に役立つ知識や技術を提供し続け、現在では理学療法士だけでなく、セラピスト全般、理学療法士学生、柔道整復師、スポーツトレーナーなど幅広い職種の方にもシェアいただいています。
それでは以下より、『膝関節痛の理学療法①ー半月板由来の疼痛に対する評価とアプローチー』になります。
【序論】膝関節痛へのアプローチ前にチェックしておきたい炎症の基礎

膝関節痛に限ったことではありませんが、アプローチをする前に炎症所見がないかや、その程度をしっかり評価しておくことはリスク管理の面からもとても大切です。
例えば、膝蓋下脂肪体に圧痛があり滑走性も低下しているからといって即座にマッサージなどの徒手的な操作にうつるのは危険です。
炎症を伴う場合には、アプローチによって疼痛を増強させるリスクを考慮しておく必要があります。
炎症の5兆候としては、発赤、熱感、腫脹、疼痛、機能障害が一般に知られています。
実際の臨床で、炎症所見を評価する時のチェックポイントを以下に挙げます。
【炎症所見のチェックポイント】
・安静時痛や夜間痛の有無
・刺激に対する持続した疼痛の有無
・触診による腫脹および熱感の左右差
また、以下のような疼痛の発生要因を鑑別しましょう。
【疼痛の発生要因】¹⁾
・化学的ストレスによる疼痛(炎症性)
・メカニカルストレスによる疼痛(拘縮性)
・炎症とメカニカルストレスの混合性
炎症性疼痛
炎症性の疼痛は、いわゆる鈍痛と言われる「鈍い痛み」や「後に残る痛み」を自覚症状として訴える場合が多いです。また、疼痛範囲は特定の部位というよりは「膝の周り全体」といった広範囲で表されます。
炎症がある場合は運動療法の適応は低いとされており、患部保護が必要です。実際の臨床でも特に夜間痛のあるようなケースでは、疼痛組織が関与する関節運動をすると疼痛が増悪してしまう場合があります。
拘縮性疼痛
拘縮性の疼痛は、制限因子となる組織の伸長性や滑走性、関節のモビリティ、静的・動的アライメントの改善などによって疼痛が減弱したり消失することが多くみられます。安静時痛や夜間痛はなく、動作時痛に限局するのが特徴です。
混合性疼痛
炎症とメカニカルストレスによる疼痛が混在(混合性)している場合も少なくありません。この場合は、関節への適切な負荷刺激量の調整や他関節へのアプローチが大切になります。
疼痛がどの要因によるのかを評価の中から判断し、適切なアプローチ方法や運動負荷量を設定することが大事です。
炎症性の要因が強い場合には、安静を優先することも念頭に置いておきましょう。
MEMO 組織には刺激に耐えられる容量がある!?
2021年に発刊された「軟部組織損傷・障害の病態とリハビリテーション」の中で、運動期リハビリテーションにおける新たなコンセプト「load vs. capacityモデル」が提唱されました。load vs. capacityモデルとは、運動器疾患の発生は、組織にかかった負荷と組織の負荷耐用能のインバランスが原因とする概念²⁾です。これは「これ以上の強さで刺激したら余計に痛めるかな?」「これくらいの運動強度なら耐えられるかな?」といった適切な刺激量を判断する時にセラピストや治療家が経験をもとに常日頃考えていることだと思います。特に炎症性疼痛や混合性疼痛では、疼痛の増悪を防ぎつつ症状の早期改善に向かわせるためにも、組織にかかる負荷と負荷耐用能のバランスを意識できると良いでしょう。
【基礎】半月板の解剖学と役割
半月板およびその周囲組織の基礎的な解剖学について整理します(図1)。

図1 半月板周囲の解剖図イラスト
膝関節の半月板は、C字型の内側半月板とO字型の外側半月板が存在します。
半月板の内側2/3は繊維軟骨で構成され、外側1/3は密性結合組織で構成されます³⁾。
半月板の両端は前角および後角と呼びます。さらに3区域に分けられて、前方から順に前節、中節、後節と呼ばれます。
膝関節の構造上、内側半月板よりも外側半月板の方が移動量が大きいことがわかっています(後述参照)。
また、半月板には以下のような役割があります。
【半月板の役割】⁴⁾⁵⁾
・関節適合性の良好化
・緩衝作用
・関節内圧の均等化
・滑液の分散
・潤滑作用
・固有感覚の提供
・可動性の適正化
膝関節のクッション材としてだけではなく、円滑な膝関節運動を行うためにも半月板は重要な役割を果たしているといえます。
【基礎】半月板に付着する軟部組織
半月板と結合する軟部組織が何かしらのトラブルを抱えると、半月板の運動を制限することに繋がり、結果として膝関節痛を引き起こす要因となります。
そのため、半月板が何の組織と繋がっているのかを知っておくことは大切です。
半月板に付着する軟部組織には以下が挙げられます(図2)。
【内側半月板に付着する組織】
・半膜様筋
・大腿四頭筋
・内側側副靱帯
・内側半月大腿靱帯
・冠状靱帯
・膝横靱帯
【外側半月板に付着する組織】
・膝窩筋
・半膜様筋(43.2%)⁶⁾
・膝横靱帯
・外側半月大腿靱帯
・前半月大腿靱帯
・後半月大腿靱帯

図2 半月板に付着する軟部組織
7)より画像引用一部改変
前半月大腿靱帯および後半月大腿靱帯は外側半月板の後節と連結しています²⁾⁸⁾⁹⁾。
膝横靱帯によって内側半月板と外側半月板の前節は連結されています²⁾⁸⁾。
内側半月膝蓋靱帯および外側半月膝蓋靱帯はそれぞれ、内側半月板前節、外側半月板前節と膝蓋骨を繋ぎます²⁾¹⁰⁾。
冠状靱帯は、半月板の外縁と付着し固定する役割があります⁸⁾。半月板の外縁は、関節包に付着します⁵⁾。
内側側副靱帯の深層は、内側半月板の中節に付着します²⁾⁹⁾。一方で外側側副靱帯は外側半月板に付着しません。
膝窩筋の少なくとも1か所は外側半月板に付着します²⁾⁵⁾⁶⁾¹⁰⁾¹¹⁾。
半膜様筋の一部は、後斜靱帯や後方関節包を介して内側半月板(後角)に付着します²⁾⁵⁾⁶⁾⁷⁾¹⁰⁾。また、43.2%の膝では、外側半月板にも付着することが報告されています⁶⁾。
MEMO 膝関節周囲で疼痛を感じやすい組織
Scottの研究¹²⁾によって、膝関節の周囲で疼痛を感じやすい組織に関する報告がされています。その研究では、膝蓋上嚢、膝蓋下脂肪体、半月板、ACLは疼痛レベルが高いとされています。実際の臨床では、膝蓋下脂肪体や半月板の圧痛所見、膝蓋上嚢の滑走不全を伴う拘縮由来の膝関節痛は多くみられます。
【基礎】半月板の血行
半月板はその血行動態により、外側1/3をred-red領域、中間部をred-white領域、内側部をwhite-white領域に分けられます¹³⁾(図3)。
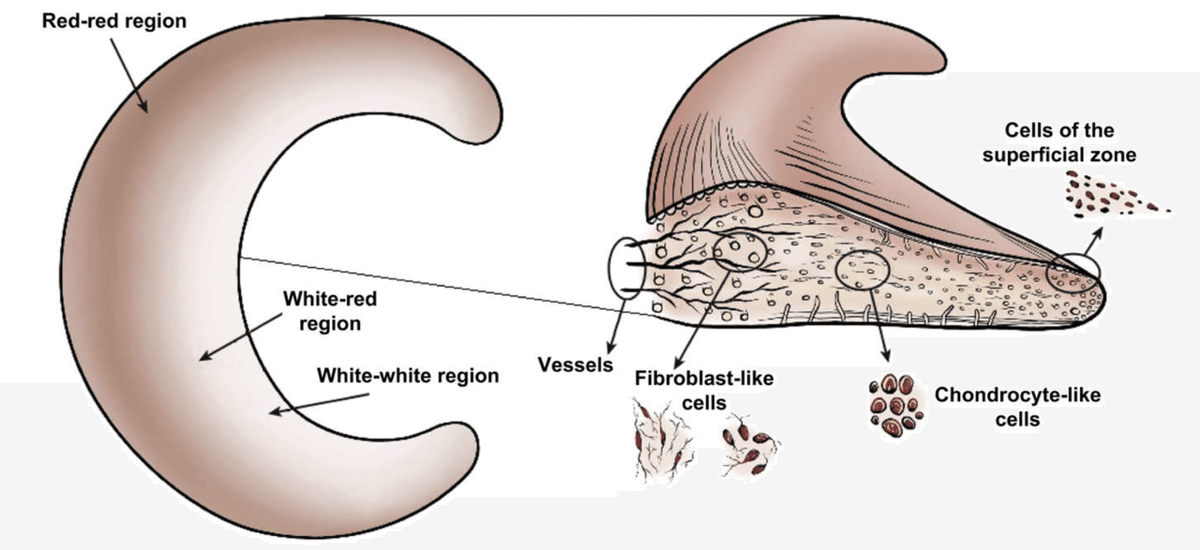
図3 半月板の血行
13)より画像引用
red-red領域には、血行と神経繊維および神経終末、また機械受容器であるルフィニ小体、パチニ小体、ゴルジ腱器官が存在します¹³⁾¹⁴⁾。
red-white領域は、red-red領域とwhite-white領域の移行部になります。
white-white領域には、血行および自由神経終末はなく、関節液からの栄養に依存しています。
半月板由来の疼痛は、半月板自体の損傷による疼痛だけではなく、半月板の引っ掛かりによる損傷茎部の関節包の引っ張りも原因として考えられています²⁾。
【基礎】半月板の運動学
膝関節の屈伸時および下腿回旋時の半月板の移動についてご紹介します。
【膝関節屈伸時の半月板の移動量】
半月板は膝関節屈曲0〜90°の範囲で、非荷重下より荷重下の方が移動量が大きい¹⁵⁾ことがわかっています(図4)。
内側半月板の移動量
【荷重下】
前節部:後方へ7.1mm
中節部:外側へ3.6mm
後節部:後方へ3.9mm
【非荷重下】
前節部:後方へ5.4mm
中節部:外側へ3.3mm
後節部:後方へ3.8mm
外側半月板の移動量
【荷重下】
前節部:後方へ9.5mm
中節部:外側へ3.7mm
後節部:後方へ5.6mm
【非荷重下】
前節部:後方へ6.3mm
中節部:外側へ3.4mm
後節部:後方へ4.0mm
引用15)
VEDI, V., et al:Meniscal movement: an in-vivo study using dynamic MRI. The Journal of bone and joint surgery. British volume, 1999, 81.1: 37-41.

図4 半月板の膝関節屈曲0〜90°までの移動量
左:荷重下 右:非荷重下
(Medial:内側半月板、Lateral:外側半月板)
15)より画像引用
半月板は、膝関節伸展運動では前方移動し、屈曲運動では後方へ移動することを覚えておきましょう。
【下腿回旋時の半月板の移動方向】
脛骨の回旋運動方向に対して、半月板は逆方向へ移動します。この理由としては、大腿骨に引っ張られる他動的なものと能動的因子が存在する¹⁶⁾とされています(図5)。
【下腿回旋時の半月板の移動方向】
下腿内旋時、内側半月板は前方へ、外側半月板は後方へ移動します。
下腿外旋時、内側半月板は後方へ、外側半月板は前方へ移動します。

図5 下腿回旋時の半月板の移動方向(右膝水平面)
左:外旋 中央:ニュートラル 右:内旋
16)より画像引用
半月板インピンジメント由来の膝関節痛は、上述した半月板の運動が制限を受けることで、大腿骨顆と関節窩の間に挟み込まれて生じるとされています(図6)。
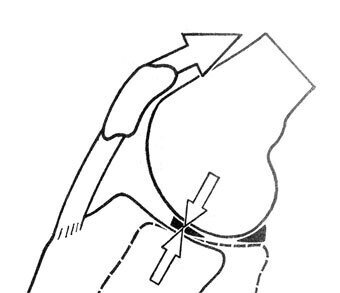
図6 半月板インピンジメント
https://www.capetownorthopaedic.co.za/clinical-and-arthroscopic-diagnosis-of-meniscal-lesions.phpより画像引用
そのため、まずは膝関節運動に伴い半月板がどう動くのが正常なのかを把握しておきましょう。
MEMO 前十字靭帯と半月板の関係
半月板は膝関節の前後方向の安定性に寄与しています。前十字靭帯損傷による不安定性が見られるケースでは、内側半月板への負荷が1.5〜3.0倍まで増加する⁶⁾とされています。
【基礎】半月板の前方・後方移動のメカニズム
半月板の運動は膝関節運動や連結する組織の牽引によって引き起こされます。
ここでは、半月板の前方移動および後方移動のメカニズムについて整理します。
【半月板の前方移動メカニズム】⁸⁾¹⁶⁾
サポートいただいた分は、セラピストの活躍の場を創ることに還元させていただきます。よろしくお願いします。