非特異的腰痛の理学療法ー基礎編ー
はじめに
このnoteは、誰にでもお役に立てるわけではありません。
ですが、以下に一つでも当てはまる理学療法士の方は、読んでみてください。
🔖腰痛について基礎から学びたい
🔖腰痛の種類や診断に関する知識を学びたい
🔖腰痛のリスク管理をしっかり行えるようになりたい
🔖非特異的腰痛の病態や特徴を知りたい
🔖非特異的腰痛に対応できるセラピストになりたい
非特的腰痛の病態や臨床所見に関する内容のほか、各腰痛の診断基準やred flagsなどのリスク管理についても学べる内容となっています。
非特異的腰痛のリハビリをする前に必ず知っておきたい腰痛の知識を網羅的にまとめています(参考・引用文献数28本)。
3月に配信される『非特異的腰痛の理学療法ー臨床実践編ー(仮)』と合わせて読んでみてください。
臨床力を高めるいちきっかけとなれば幸いです。
by Louis
自己紹介

はじめまして、forPTのLouis(ルイ)です。理学療法士免許を取得し、現在は整形外科クリニックに勤務しています。
forPTとは、理学療法士の臨床と発信を支援するために2019年に発足されたコミュニティです。
forPTの主な活動
・instagram、Twitterを中心としたSNSでの情報発信
・ブログ(https://forphysicaltherapist.com)での情報発信
・限定noteの販売
instagramのフォロワー数は、8000人を越え、多くの方に共有していただけるコミュニティとなりました。
臨床に役立つ知識や技術を発信し続け、現在では理学療法士だけでなく、セラピスト全般、理学療法士学生、柔道整復師、スポーツトレーナーなど幅広い職種の方にもシェアいただいています。
それでは以下より、『非特異的腰痛の理学療法ー基礎編ー』になります。
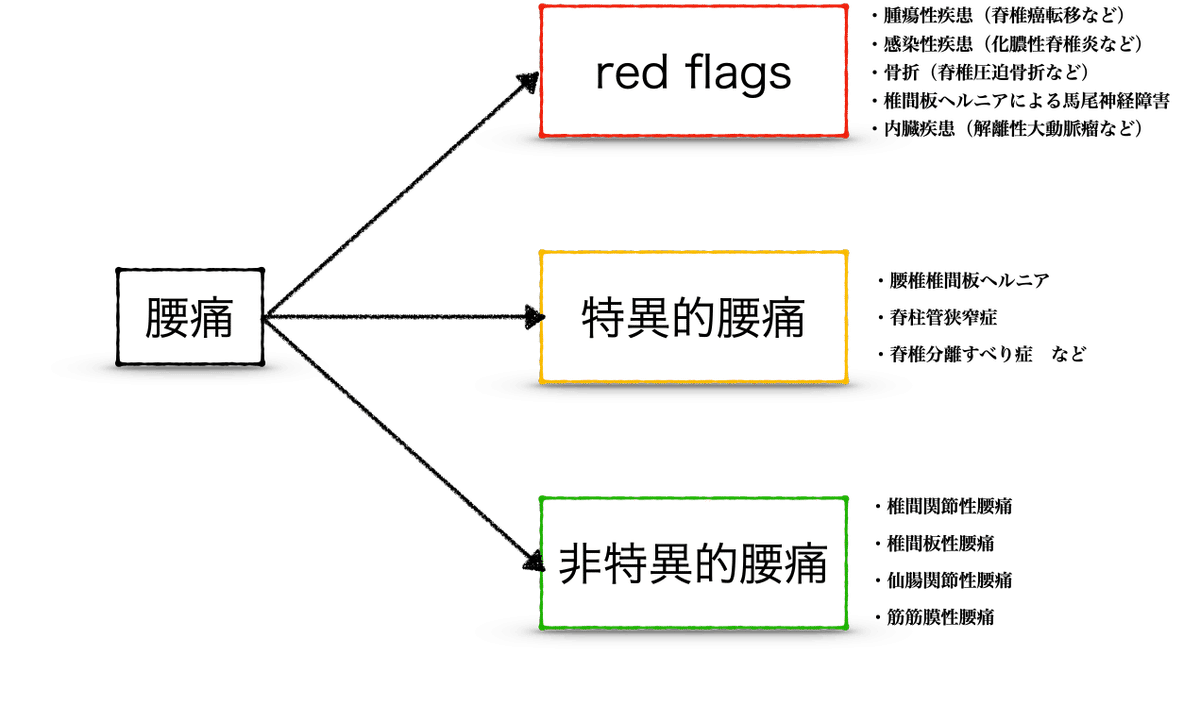
特異的腰痛と非特異的腰痛

腰痛は、医師の診察および画像の検査(X 線やMRI など)で腰痛の原因が特定できる特異的腰痛と、厳密な原因が特定できない非特異的腰痛に分けられます¹⁾。
一般に、特異的腰痛は約15%、非特異的腰痛は約85%の割合²⁾とされており、これは多くの症状が、画像所見だけでは捉えきれないことを示唆しています(図1)。

図1 特異的腰痛と非特異的腰痛の割合
1)より画像引用
一方、腰痛診療ガイドライン改訂第2版では、腰痛の75%が診断可能で、診断不明の非特異的腰痛は22%に過ぎなかった³⁾⁴⁾とも報告されています。
これは、これまでの報告とは真逆の割合を示しています。
しかし、腰痛診療ガイドライン改訂第2版の報告では、これまで非特異的腰痛として扱われてきた椎間関節性腰痛、筋・筋膜性腰痛、椎間板性腰痛、仙腸関節性腰痛にも診断がつけられている点がこれまでとは異なります。
つまり、調査によって特異的腰痛と非特異的腰痛の定義が曖昧になっており、腰痛の原因別割合はエビデンスが不明瞭なのが現状です。
エビデンスが不明瞭な理由としては、画像所見と臨床所見が必ずしも一致しないことも影響しているかもしれません。
MRI画像で椎間板の膨隆や突出を認めたり(腰椎椎間板ヘルニア)、脊柱管の狭窄がある(脊柱管狭窄症)からといって症状が必ずしも存在するわけではありません。
むしろご高齢の方であれば、画像上の問題はあっても疾患の特異的な症状がないことも珍しくありません。
これらを踏まえて、医学的所見から病名がつく特異的腰痛の診断基準から整理していきます。
特異的腰痛の診断基準
診断法がある程度確立されている特異的腰痛の中でも、臨床でよく遭遇する腰椎椎間板ヘルニアと腰部脊柱管狭窄症をピックアップして、その診断基準をご紹介します。
腰椎椎間板ヘルニアの診断基準
腰椎椎間板ヘルニアでは、MRI画像上の椎間板ヘルニア(椎間板の膨隆や脱出)と病歴、臨床所見などを照らし合わせて診断が行われるのが一般的です。
MRI画像だけで診断されない理由としては、無症候性の椎間板ヘルニアが高頻度に存在することが挙げられます。健常者200名の腰椎MRIでは、椎間板ヘルニアが L4/5 高位で 25%、L5/S 高位で 35%に認められた⁵⁾⁶⁾と報告されています。
腰椎椎間板ヘルニアには、有用性が報告されている4つの特徴的な病歴があります。
【腰椎椎間板ヘルニアに特徴的な病歴⁵⁾⁷⁾】
・下腿に放散する疼痛
・神経根デルマトームに一致する疼痛
・咳・くしゃみによる疼痛の悪化
・発作性疼痛
特に、咳・くしゃみによる下肢痛の悪化は椎間板ヘルニアを示唆する重要な病歴⁸⁾とも言われています。また、椎間板ヘルニアは激痛を伴う突然の発症が特徴の一つに挙げられています。
腰椎椎間板ヘルニアを診断するうえでは、前述したようにMRIの画像所見や病歴だけではなく、臨床所見(身体所見)も大切になります。
以下に、腰椎椎間板ヘルニアでみられる臨床所見を列挙します。
【腰椎椎間板ヘルニアでみられる臨床所見⁵⁾】
・SLRテスト、Lasègue テスト、交差SLRテスト、大腿神経伸展テスト(FNST))陽性
・疼痛放散領域
・筋力低下
・感覚障害
・深部腱反射の低下、消失
腰椎椎間板ヘルニアの診断では、これらMRI画像、病歴、臨床所見から総合的に判断し診断がなされます。
💡腰椎椎間板ヘルニアの理学療法は、以下のnoteで詳しく学ぶことができます💡
腰部脊柱管狭窄症の診断基準
9)より画像引用
腰部脊柱管狭窄症においても、病歴や臨床所見、画像所見から総合的に判断し診断がなされます。
腰部脊柱管狭窄症診療ガイドライン改訂第 2 版¹⁰⁾では、腰部脊柱管狭窄症の診断において、最も信頼性のある画像診断法としてMRIの有用性が報告されています。しかし、画像所見はあくまで補助診断であり、病歴や臨床所見を優先すべきだとも言われています。
以下は、腰部脊柱管狭窄症の診断に有用な病歴および臨床所見になります。
【腰部脊柱管狭窄症の診断に有用な病歴および臨床所見】¹⁰⁾
・中高齢者
・殿部から下肢に痛みやしびれ
・症状が歩行や立位で増悪し、座位や前屈で軽減する
腰部脊柱管狭窄症の特徴的な症状のひとつに間欠跛行があります。間欠破行は一定の距離を歩くと下肢の痛みや痺れ、脱力感等の神経症状が増悪し、少し休むと症状が軽減するのが特徴です。
末梢動脈疾患(peripheralarterial disease:PAD)などの血管性間欠跛行との鑑別が重要とされます。
脊柱管狭窄症の間欠跛行では、座位や前屈位で症状が軽減するのに対して、血管性間欠跛行では姿勢と関係せず、立ち止まるだけで下肢痛が軽減するのが特徴¹⁰⁾です。また両者は合併することもあるため留意しておく必要があります。
脊柱管狭窄症では、診断のスクリーニングとして多くの診断サポートツールの開発が進んでおり、その有用性も示されています。診断サポートツールには、医師用と患者自記式の2種類が存在します。
【脊柱管狭窄症の診断サポートツール一覧】¹⁰⁾¹¹⁾¹²⁾
・腰部脊柱管狭窄診断サポートツール(日本脊椎脊髄病学会、図2)
・腰部脊柱管狭窄症自記式診断サポートツール(東北腰部脊柱管狭窄症研究会)
・神奈川版 LCS 診断ツール
・The N-CLASS criteria (clinical classification criteria for neurogenic claudication caused by lumbar spinal stenosis)
・神経因性膀胱(下部尿路症状)評価の国際前立腺症状スコア(IPSS)
・腰部脊柱管狭窄診断サポートツール(九州・沖縄版)

図2 日本脊椎脊髄病学会の腰部脊柱管狭窄診断サポートツール
12)より画像引用
各診断サポートツールの項目を見ると、前屈で下肢症状が出現する、SLRテスト陽性は、脊柱管狭窄症の可能性を低いと捉える判断材料となっています。
これは腰椎椎間板ヘルニアと鑑別する上でも重要事項だと考えられます。
MEMO 腰部脊柱管狭窄症の約9割が陽性になるテスト¹³⁾
腰部脊柱管狭窄症の患者108例のうちの100例(92.6%)が陽性となったテストがあります。それは、膝窩部で脛骨神経の圧痛所見をとるtibial nerve compression testです(図3)。健常対象群よりも有意に多く、その有用性が報告されています。

図3 tibial nerve compression test
13)より画像引用
腰痛のred flags(理学療法の適応判断)
red flags(レッドフラッグス)とは、危険信号であり重篤な疾患の示唆する症状や所見をred flag signと呼びます。
red flagsの患者では、リハビリテーションよりも治療が優先されたり、そもそも理学療法の適応外となることもあるため、リスク管理の面から理学療法士も把握しておく必要があります。
腰痛のred flagsには、以下が挙げられています。
【腰痛のred flags】³⁾
・発症年齢20歳未満または55歳より上
・時間や活動性に関係のない腰痛
・胸部痛
・癌、ステロイド治療、HIV 感染の既往
・栄養不良
・体重減少
・広範囲に及ぶ神経症状
・構築性脊柱変形
・発熱
red flagsに一つでも当てはまるからリハビリテーションの禁忌というわけではなく、上記の所見があるケースでは、腰痛の原因に何か重篤な疾患が潜んでいないかといった視点を持つことが大切です。
臨床像としては、腰痛だけでなく胸部痛も伴う、姿勢や動作と関連のない腰痛、見た目でわかるほどのるい痩状態、発熱が持続しているなどの所見は要注意です。初診の患者さんでは、癌やステロイド治療などの既往がないかといった医学的情報を事前にしっかりと把握しておきましょう。
急性腰痛をきたす重篤な疾患には以下が挙げられます。
【急性腰痛をきたす重篤な疾患】¹⁴⁾
・腫瘍性疾患(脊椎癌転移など)
・感染性疾患(化膿性脊椎炎など)
・骨折(脊椎圧迫骨折など)
・椎間板ヘルニアによる馬尾神経障害
・内臓疾患(解離性大動脈瘤など)
例えば、高齢者で腰痛の急性増悪がみられるような場合には、脊椎圧迫骨折の可能性を考慮して、叩打痛がないかの評価は確実に行いましょう。脊椎圧迫骨折が疑われる場合には、リハビリを中断して医師の診察が優先しなければいけません。
初診で腰痛の診断をする際には、医師が以下の3つにトリアージすることが勧められています。
【腰痛診断における3つのトリアージ】³⁾¹⁴⁾
・重篤な疾患による腰痛(red flags)
・下肢の痛みや痺れを伴う腰痛(神経症状を伴う腰痛(特異的腰痛))
・神経症状のないその他の腰痛(非特異的腰痛)
トリアージの段階でred flagsに当てはまらず、かつ神経症状がない腰部痛のみのケースでは、非特異的腰痛に分類されます。これに画像所見で明らかな問題がない場合には、臨床所見をもとに非特異的腰痛のいずれかと判断されることが多いです(現状、非特異的腰痛に確立された診断法はありません)。
では、非特異的腰痛と呼ばれる腰痛には、一体どのような病態があるのでしょうか。次項で整理していきます。
非特異的腰痛の4分類
そもそも腰痛の原因や種類は、非常に多くのバリエーションが存在します。
腰痛診療ガイドライン改訂第2版では、腰痛を原因別に脊椎由来、神経由来、内臓由来、心因性由来、その他に分類しています(図4)。

図4 腰痛の原因別分類
3)より引用
腰痛の種類について、疼痛の発生源となる解剖学的組織や原因には以下が挙げられています。
【腰痛の種類】¹⁵⁾
・椎体
・接触脊椎
・椎弓板の嵌入
・脊椎分離症
・筋損傷
・筋スパズム
・筋不均衡
・トリガーポイント
・腸骨稜症候群
・コンパートメント症候群
・脂肪ヘルニア
・硬膜痛
・硬膜外叢
・棘間靭帯
・腸腰靭帯
・仙腸関節痛
・椎間関節痛
・椎間板内部損傷仙腸関節痛に関わる侵害受容器
非特異的腰痛は、これらの中から以下の4つに分類して捉えるのが、現在の理学療法分野ではメジャーとなっています。
【非特異的腰痛の4分類】
・椎間板性(13%⁴⁾)
・椎間関節性(22%⁴⁾)
・仙腸関節性(6〜10%⁴⁾¹⁶⁾)
・筋筋膜性(18%⁴⁾)
※()内は腰痛原因のうちの割合を示す。
これら4つの非特異的腰痛は、画像所見での検知が困難であるため、それぞれの病態や臨床所見の特徴をしっかりと押さえておく必要があります。
非特異的腰痛の病態と臨床所見
前提として、非特異的腰痛は厳密な原因の特定ができない腰痛です。
しかし、臨床においては非特異的腰痛を椎間板性、椎間関節性、仙腸関節性、筋筋膜性の4つに分類して捉えることで、多くの腰痛患者に対応することができます。
ここでは、非特異的腰痛それぞれの病態と臨床所見について整理しています。
椎間板性腰痛
ここから先は
¥ 1,200
サポートいただいた分は、セラピストの活躍の場を創ることに還元させていただきます。よろしくお願いします。