
HIVと透析患者
薬害エイズ
1984年、血友病患者の2人がエイズを発症、輸入された血液製剤を使用していた血友病患者を検査したところ21名のHIV感染を確認しました。アメリカでは血液製剤を使用する血友病患者にHIV感染が認められることから1983年にはアメリカの製薬会社はすべての非加熱製剤の回収を行っていました。対応の遅れた厚生省はこれを発表せず、翌年85年3月にアメリカ留学中にHIVに感染した同性愛者の男性の帰国を待って「日本人初のHIV感染」を大々的に発表しました。得体のしれない感染症は大きく報道され、厚生省は責任逃れと性病は自業自得という偏見をつくりだすことに成功しました。当時すでに日本では血友病患者の4割、その家族を含め1800人が感染していたのです。

当時、厚生省により公表されたポスターです。股間にAIDSと書かれた十字架を背負う全裸の男性、海外旅行に出かける男性が薄笑いを浮かべパスポートで顔を隠しています。厚生省はHIVを輸入していた事実を隠すため、性の後ろめたさにつけこみ恐怖と偏見をあおりました。86年、長野で売春をしていたフィリピン人が、87年、神戸で風俗で働いていた日本人女性がエイズで死亡し、エイズパニックが起こりました。週刊誌は感染者の実名を報道し、保健所には問い合わせが殺到、感染者の診察、入学、就職の拒否、感染不安の自殺者が出るなどの騒動となったのです。

こちらは世界で最もHIVの抑制に成功した国として知られるウガンダのポスターです。大学を卒業し喜ぶ青年、夢をもって人生を選択せよと謳っています。ウガンダでは1992年のHIV感染率30%から、2006年には6.4%と対策に成功しました。しかし先進国のキリスト教のロビー活動が活発で同性愛者を取り締まる法律が成立しています。HIVへの偏見は、自発的なカウンセリングや検査の受診率の低下、リスクのある性行動の増加、抗レトロウイルス療法アドヒアランスの低下、HIV ステータス公表率の低下と関連していることが知られています。
HIV感染症の指標
HIV感染症の病態や経過を把握する指標となるものには、CD4+リンパ球数と血中ウイルス量(HIV RNA量)があります。HIVウイルスは白血球の一種であるCD4+リンパ球に感染し破壊します。CD4数は感染者の免疫状況を表し、HIV RNA量はHIVの進行速度を表します。CD4の数値は正常700~1300/μLですが200/μL以下となるとAIDS指標疾患、日和見疾患を発症しやすくなり後天性免疫不全症候群と診断されます。


体内にはもともとHIVに対する抗体がないので、ウイルスは侵入すると急激に増加します。この感染から2-6週間の急性感染期では多くの人に発熱、リンパ節の腫れ、咽頭炎、下痢、吐き気などの症状が出ます。そして体内でHIVに対しての抗体が作られると、抗体がHIVを攻撃し、HIVは減少します。HIVの増加速度と抗体による減少速度が釣り合うとHIV RNA量は一定のレベルに落ち着きます。このときのHIV RNA量(単位はコピー)をセットポイントと呼び、セットポイントが高いほどウイルス量が多く、その後の病気の進行は早くなります。セットポイントに落ち着く頃には10年程度続く症状のない無症候期に入り、未治療であるとウイルスは増え続けCD4の数値は徐々に低下していきます。そしてAIDS指標疾患を発症するAIDS期となります。AIDS期となると多剤併用療法の始まる以前(~1996年)では1、2年で死に至りました。指標疾患にはニューモシスティス肺炎、カンジダ症、サイトメガロウイルス感染症、HIV消耗性症候群があげられます。以前は感染が判明すると薬剤耐性ウイルスの出現や薬剤長期毒性などを考慮し、CD4+リンパ球数の低下を待って抗ウイルス薬の投薬が開始されていたのですが、予後の調査や抗ウイルス薬の効果・安全性の向上により、2022年のHIV治療ガイドラインでは「CD4数に関わらずすべてのHIV感染者に抗HIV治療の開始を推奨する」と治療指針が改定されています。投薬は早ければ早い方がよいのです。
HIVの動向
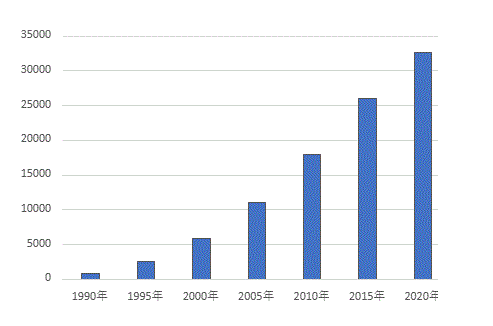
厚生労働省エイズ動向委員会の年報によると2020年の一年間で日本国内で判明したHIV感染者は750人、AIDS患者は345人、HIV感染者とAIDS患者を合わせた新規報告数は1095人でした。日本人が8割、外国人が2割。男性が95%を占め、HIV感染者の7割、AIDS患者の55%が同性間性的接触と報告されています。同性間の感染には両性間との性的接触が含まれます。3割が海外で感染したとみられています。HIV感染者とAIDS患者を合わせた新規報告数1095人にはHIV感染の診断を受け、後にAIDSを発症した患者の重複はありません。AIDS患者の割合は3割であり、これは10年程度続く症状のない無症候期を経てAIDSを発症し初めて感染を知った人の割合となります。この割合には地域差があり、東京では20%ですが東京と大阪を除く全国では40%、福岡県では50%を記録したことがあります。これはHIVに感染しているが感染を知らない感染者が報告数の数倍は存在しているであろう可能性を示しています。下図は累計患者数のグラフです。薬害による感染は含まれていません。
90-90-90
世界保健機構ではエイズ対策として「90-90-90」という目標を定めました。一つ目の90は感染者の90%が検査を受けて自分の感染を知る
二つ目は感染を知った後、90%がHIVの治療を始める
三つ目は治療を始めた人の90%がHIVの治療を継続する
この3つの90を達成できた地域は新規の感染を抑え込むことが出来るとされ、「90-90-90」の取り組みが始まっています。HIV陽性者が適切な治療を受けていれば、パートナーへの感染はほとんど起こらないことが知られています。医療費の高いアメリカではHIVの治療を継続できる人は25%、一方、日本は99%です。アメリカと比べ、日本では二つ目の90、三つ目の90は良い成績なのですが、最初の90、自身のHIV感染を把握できていないことに問題があります。日本での「90-90-90」の達成には、病院で、保健所の検査で、HIVの検査がどのように行われるべきなのか、どのように行われていれば抵抗なく、利用しやすいのか。快適に、安心して、不平等なく、不都合なく、受け入れやすく行われるよう、要望を伝えることが重要です。日本のエイズ治療の拠点は国立国際医療センターのエイズ治療・研究開発センターに置かれています。国内を8つのブロックに分けたブロック拠点病院、ブロック内の中核拠点病院、拠点病院、保健所とピラミッド状の体制がとられています。

ブロック拠点病院の目的は治療の地域格差を解消するためのものですし、中核拠点病院が置かれたのはブロック拠点病院だけでは患者の増加に対応できないためです。エイズ治療拠点病院の目的は情報の収集・教育、重症の患者に専門的な医療を提供するものです。エイズの診療における基本的方針は地域の医療機関で一般的な診療を行い、重症の患者に専門的な医療を提供するのがエイズ治療拠点病院なのです。透析施設へのアンケートでは回答のあった半数の施設がHIV感染者の透析患者を受け入れないと回答し、その理由として「スタッフの理解が得られない」「風評被害が心配」「他の患者への感染が心配」との理由を挙げています。多くの病院で受診したHIV患者の受け入れを拒否し拠点病院への紹介状を出しているのでしょう。患者さんに使った針を誤って刺してしまう針刺し事故における感染率は、HIVで0.3%、C型肝炎は3%、B型肝炎は30%といわれています。HIVは感染しにくいことがわかります。厚生労働省科学研究では1996年から1999年の間、C型肝炎陽性患者に使用した針にて医療従事者がリキャップ等により誤って受傷した針刺し事故は7708件、感染が28件とのデータがあります。C型肝炎に感染し労災認定された医療従事者は平成5年から7年間で医師39名、看護師307名、その他38名。これはごく一部です。医療従事者は2人に1人が年に一回針刺し事故を起こすといわれています。以前働いていた病院では、シーツ交換等を行っていたヘルパーさんがB型肝炎に感染しています。私も毎年刺していました。針刺し事故は一般的です。針刺し、目に血液が飛んだなど暴露事故の後、流水でよく洗い、PEP(暴露後予防措置)を行うことで、HIV感染は防ぐことができます。PEP(暴露後予防措置)は抗HIV薬を服用するものです。150万人以上のHIV感染者のいるアメリカでは2000年以降、HIVの職業暴露感染は起きていません。また先進国では透析室で他の患者へのHIV感染は起こっていません。

U=U
PEP(暴露後予防措置)によって職業感染が起こらないだけではなく、治療を受けているHIV患者はパートナーに感染させないこともわかっています。2000年、ウガンダの415組のHIV陽性とHIV陰性のカップルの観察調査において、ウイルス量が1500コピー未満の場合は、カップル間でのHIV感染が一例もありませんでした。WHOではHIVの治療の失敗を1000コピー以上、200コピー未満をウイルス抑制と定義し、200コピー未満では感染の報告がないと発表しています。血中のウイルス量が200コピー未満の状態を6ヶ月以上維持している状態のHIV陽性者、20コピー未満の検査で検出できない陽性者は「Undetectable:検出限界値未満」とされ、性行為での感染は一切起こらない「Untransmittable:HIVを伝播しない」と宣言しています。これを「U=U」といい、科学的な事実をわかりやすく伝えるメッセージとなっています。男女どちらかがHIV陽性であってもUndetectableを維持すればUntransmittableであり、妊娠、出産が可能です。性行為での感染はありませんが出産時の母子感染の確率はUndetectableで1%未満と報告されています。これらの事実は一般的に考えられているHIVのイメージ(HIV スティグマ=HIVの烙印)とはだいぶ異なります。HIVスティグマには以下のような例があります。
・特定の集団だけがHIVに感染する
・HIVの感染を防ぐための措置を講じている人に道徳的ジャッジを下す
・感染したのは自業自得
PEPとPREP
透析施設でのHIV感染者の受け入れが進まない理由に抗HIV薬を予防目的として保険適応していないことが挙げられます。高額で期限のある抗HIV薬を針刺し事故のために備蓄しておくのは病院にとって負担です。また、副作用が出た時に救済制度が利用できないなどの問題もあります。PEP(Post exposure prophylaxis 暴露後予防措置)は針刺し事故や性暴力などの暴露後の予防措置です。
PrEP は曝露前の予防措置です。リスクのある性行為の前に予防的に抗HIV薬を服用するもので99%の感染予防効果があるとされています。WHOはPrEP(Pre-exposure prophylaxis 暴露前予防措置)を多数の人と性交渉を持つ人、HIV感染者をパートナーにもつ人に推奨しています。HIV予防薬は保険適応されておらず高額ですが感染して感染を広め、一生薬を飲み続けるよりも十分に費用対効果があるため海外では予防薬として活用されています。日本ではツルバダの薬価は2509円、デシコビは3992円、毎日一錠のむデイリーPrEPでは月に75000円かかります。性行為の前後に服用する方法もあります。オンデマンド PrEPでは性行為の2時間から24時間前に2錠、服用から24時間毎に1錠 / 2回服用するものです。2017年の時点で、アメリカのMSM(男性と性行為をする男性)のうち、25%がPrEPを使用しています。 日本でも個人輸入が広がっており、新規感染者の減少が続いています。海外からの個人輸入では1か月分3000円程度で購入できます。下図はHIV感染者とAIDS患者を合わせた新規報告数の推移です。年間1500人前後のプラトーから2013年に1590人のピークをつけ、以降減少が続き、(2020年のHIV抗体検査件数はコロナの影響で前年比で半減しています)2022年には884人、過去二十年で最小となっています。

日本でHIV予防薬が保険適用されないのは第二の薬害ともいえます。先進国で予防薬を承認していないのは日本だけです。なぜ同性婚を認めないのでしょうか。特定のパートナーがいるほうが不特定多数との性行為を抑制するのは明らかです。約30%が生涯独身で、結婚した3組に1組が離婚する今、保守派の守りたい伝統的家族観とは何なのでしょうか。寛容な社会は誰にとっても生きやすいのです。HIVは現在予防できる病気であり根絶にリーチがかかっています。
HIV感染患者透析医療ガイドライン
「平成21年、都内で血液透析に導入された HIV患者から、厚労省にある相談があった。『田舎に帰って透析を継続したいが、地元で受け入れてくれる透析施設が見つからない。どうにかならないか』との内容だった。」
これは日本透析医学会の「HIV感染患者透析医療ガイドライン」の冒頭です。都内で透析を受けているHIV感染者の患者さんが地元に帰ろうとしたところ、HIV陽性を理由に透析施設から受け入れを断られ、厚生労働省に相談があったという事例を「HIV感染患者透析医療ガイドライン」は紹介しています。以下に続きを引用します。
HIV 感染症は,感染による身体や身体機能の影響にとどまらず, 心理状態や社会生活にも大きな影響を及ぼす.患者は完治することのない疾患そのものに対する不安や不確実性に加え,未だに根強い社会の偏見や差別にさらされることになり,社会生活からの孤立や心理的傷害を負うことになる.根治薬のない現在,たとえ通常の社会生活が送れたとしてもウイルスが体内から消えることは無く,感染者というスティグマは生涯続ことになる.このような存在そのものさえ危うくさせるような生きづらさから,周囲や家族にも感染の事実を隠し,孤独に治療に耐えている感染者も少なくない.また心理的な傷つきや自尊感情の低下,社会からの孤立は患者の療養態度やセルフケアにも影響を与え,治療や服薬の継続を困難にすることにもつながる.HIV感染症は,患者の身体,心理,社会的さらには個人のアイデンティティのどの局面にも危機的な影響を与えている. HIV感染症を慢性疾患と捉えた場合,透析スタッフは透析患者の抱える困難さと多くの共通点があることに気がつく.慢性病看護に携わってきた透析スタッフであればHIV感染症と慢性腎不全という二重の慢性病と共に生きるHIV 感染者の苦痛は容易に理解できる.HIV感染症に対する基礎知識,HIV患者の置かれている状況を正しく理解し,感染者・スタッフ両者にとって安全な治療,信頼し安心できる関係・環境を構築していくことが必要である.対応の基本は,HIV感染を開示することへの不安や偏見,差別への恐怖を抱える患者に対し,プライバシーの保護や配慮にはより細心の注意を払うこと,偏見や差別を感じさせない対応を心がけることであろう.
よろしければサポートお願いします! いただいたサポートは活動費に使わせていただきます!!
