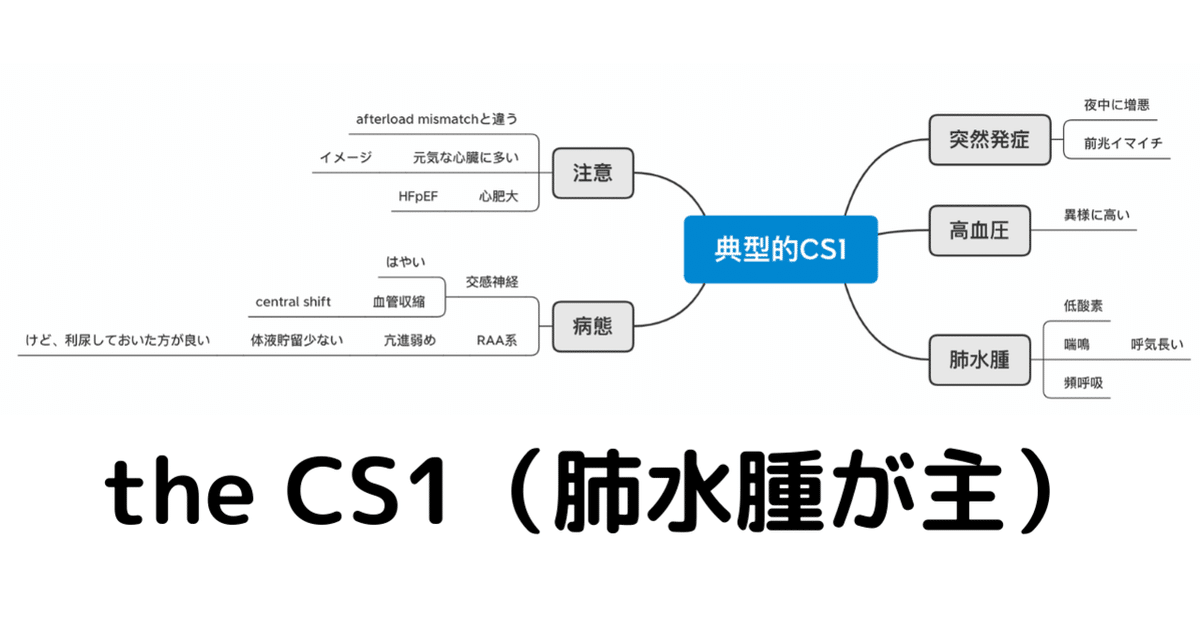
典型的CS1(救急外来でよく出会う)
当直医泣かせの、CS1心不全
クリニカルシナリオ分類について前回記事を書きました。その中でも特に、救急外来でよく見かける心不全増悪のパターンとして「夜中に突然呼吸困難で運ばれてくる」(当直医泣かせの)典型的なCS1心不全について記載します。
また、僕がCS1心不全に対してもっているイメージをマインドマップにおもむろに書いてみました。「あーわかるわかる」みたいに共感してもらえるのではないかな、と思います。

クリニカルシナリオ分類の学びが最も活きるCS1心不全
前回クリニカルシナリオ分類について、覚えるべきポイントは少ないとお伝えしました。とくに、「呼吸困難で心不全が疑われる症例で、異様に高い血圧をみたら、『まずは下げましょう』」とお伝えしたと思います。その教訓が最も活きるのがこのタイプの心不全です。利尿薬と違って、速やかに患者さんの呼吸困難感がとれるため、やりがいもありますね。
NPPVも著効(さらに翌朝には、あっさり離脱できる)
陽圧換気が著効するのもこの病態の典型的なイメージです。疑ったら、ある程度早い段階でNPPVを装着し陽圧換気を始めましょう。
とはいえ、呼吸困難で(まさに陸の上で『溺れて』いるような)恐怖感を味わっている患者さんに対し、無理やり「おっきな」マスクを密着させるのは余計に興奮させてしまい「血圧上昇→肺水腫悪化」となりかねません。優しく導入し、無理やり装着しようとせず、「まずは落ち着いて『降圧』を優先させましょう。
病態のメインは、いわゆる「Central volume-shift」

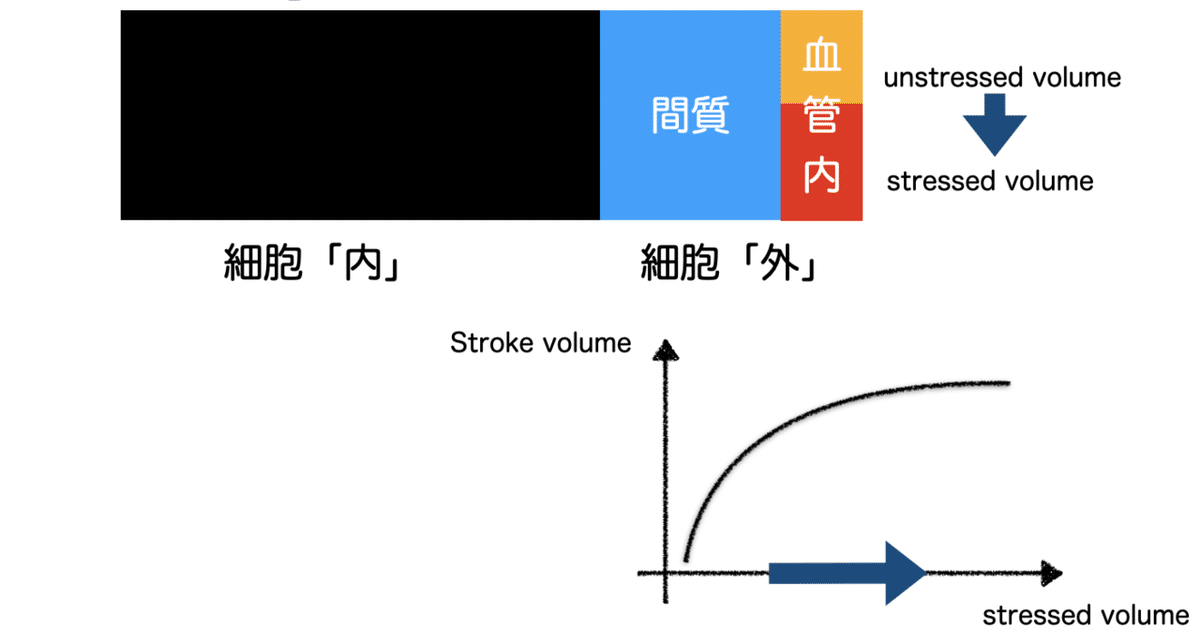
血管収縮薬を使用したときのように、静脈プールに存在していたunstressed volumeが動員され、突然心臓に「大量の前負荷(stressed volume)として流れ込みます。もちろん、不全心はこれらの前負荷を処理する能力はなく、「一気に肺水腫」を起こすわけです。これは、「収縮能は保たれているが、拡張能が傷害されている」HFpEFでの心不全増悪なんかでよく経験するパターンです。大量の前負荷が押し寄せると、(拡張能が悪いので)一気に心内圧が上昇するわけです。
体液貯留は、少ない
そのため、心不全増悪の二大因子である①神経因子、②ホルモン因子のうち、後者であるRAA系の亢進は、「あるけど関与がまだ少ない」のが突然発症の肺水腫の特徴とされています。だからこそ、除水にあまり時間を必要とせず、早期退院が可能なイメージがあります。とはいえ、「まったくラシックスを投与しない」という戦略はあまりオススメしません。下腿浮腫がなくとも、多少なりとも体液貯留は必ずあるはずだからです。
※またラシックスは「利尿」作用が出現する前に呼吸困難感を改善します。これは(意外と知られていない)「肺血管拡張作用」があり、それがまず出現するからです。その点でも、ラシックスの静注は「少々フライング気味なくらいで良い」です。
末期心不全や右心不全併発例ではみないパターン
肺水腫は左心不全の典型的な病態です。これは「右心系が比較的元気」な証でもあります。(左心系に血液を送り込む)右心系が元気だからこそ、左心に過剰な前負荷がかかるわけです。
逆にいえば、高度に右心系が傷害されているようなケースでは、「突然の肺水腫」というシナリオはあまり経験しません。どうしても体うっ血がメインになります。
進行してしまった心不全や、右心系も傷害されているような両心不全(心筋症などのイメージです)では典型的なCS1心不全、というのはあまりみかけません。
だからこそ、CS1心不全は、「肺水腫になれるだけの『まだ』元気な心臓だね」みたいな会話も繰り広げられるわけです(心不全増悪時の血圧が高いほど、予後が良いというデータもありますね)。
この記事が気に入ったらサポートをしてみませんか?
