
人口減少の時代、医療の世界でこれから何が起こるのか?──(3)崩壊に向かう地域医療
1.止まらない人口減少と収縮する社会
2.地方消滅の必然性
3.崩壊に向かう地域医療
4.VRHによる医療改革をめざせ
5.直面する課題と求められる意識改革
<本稿は、1週間くらい前に、未完のママ公開してしまいましたが、このたび完成しましたので、改めて公開します。>
3.崩壊に向かう地域医療
現在の医療の提供体制の下では、急速に人口が減少する地域においては、患者の減少によって医療機関の経営が困難になり、診療科の閉鎖、病床の削減、医療機関の閉院等によって、地域で提供する医療の質の低下、さらには医療の撤退が起こりつつある。
いうまでもなく、人口減少の状況は地域によって異なるが、多くの小規模自治体からなる地域では、前回述べたように、今後20年くらいの間に人口が3分の2から2分の1に減少する。
一般の入院にかかる医療を提供する単位である2次医療圏は全国に335あるが、その状況について、こうした危機に直面している、ある2次医療圏を例として示すことにしたい。
その2次医療圏の2045年までの人口推計を示せば、下記の図のように変化する。(以下の図は、日本医師会地域医療情報システム https://jmap.jp/ による。)


この2次医療圏では、2020年に約10万人の人口が、25年後の2045年に5万5千人まで減少すると推計されている。そのうち、高齢者層は30%の減少であるが、15歳から64歳までの生産年齢層は55%の減少であり、高齢化が一段と進む。
下記の図は、この2次医療圏における医療需要および介護需要の変化の予測である。
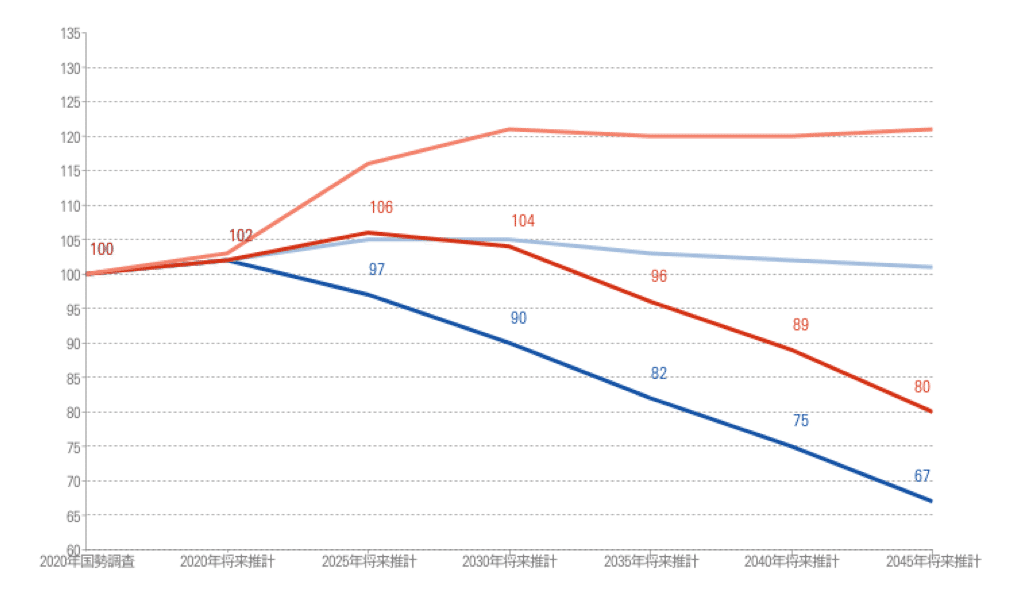
濃い青の線が医療需要の推計であり、薄い青の線が全国平均である。同様に濃い赤の線が、介護需要の推計を表している。
一目瞭然であるが、医療需要は毎年減少し、25年後の2045年には、3分の2に減少する。介護需要は、高齢化が進むため、しばらく横ばいであるが、その後は医療と同様に減少し、2045年には80%まで減る。
ここで例として用いた2次医療圏は、10の市町村から成り立っている。この地域では、多くの医療機関がすでに撤退し、現在では、相対的に人口規模の大きい4市の市立病院が主要な入院医療の担い手となっている。
しかし、これらの病院も、これまでに病床数を削減するか、あるいは一般病床の多くを療養病床に転換している。診療科もすでに削減し、小児科、産科は一部の病院にしか置かれていない。
この地域では、もちろん診療所は多数あり、他に精神科等の専門医療機関もあるが、診療所では医師の高齢化が進んでおり、地域で医療を支える機能は次第に低下してきている。
これらの病院では救急医療も受け容れているが、医療需要は減少し一部の病院では、救急車の受入が1日1回を下回っている。担当医の配置を含め、非常に非効率的な資源の使用である。
それらの病院は、すべて財政的に相当厳しい状態にある。患者を治療して得られる診療報酬からなる医業収益で経費を賄うことは到底できず、国や都道府県からの補助金を含む医業外収益と合わせて辛うじて経営が成り立っている。
2019年から昨22年までは、コロナ感染症対応の補助金が交付されたため、総収益対総費用の比率である経常収支は大幅に改善し黒字に転じたが、補助金を除いた収入と経費との比率である修正医業収支比率はかなり厳しい。コロナ関連の補助金がなくなると、確実に赤字に転ずる。
これらの病院の患者をみると、圧倒的に高齢者が多く、その傷病名も、外来では高血圧症、糖尿病等の生活習慣病が多く、入院患者の場合は肺炎、慢性腎不全、慢性心不全等が上位を占める。患者一人当たりの収入は少なく、高齢化した地域の厳しい医療の実態を示している。
このように、今後とも人口減少が続き、それに応じて医療需要も減少する状況下で、これらの病院の経営が改善する可能性はなく、公的な補助金を投入して地域医療を支えていこうとしているが、財政状況が悪化している国や地方自治体による補助にも限界がある。
●難しい医療機関の統合再編
こうした状態にある病院は全国に多数あり、地域医療を維持するために改革が求められている。その一つの方法として、同様な状態にある病院同士の統廃合が推奨されているが、実際には、医療機関が地元からなくなることに対する地域住民の反対は強い。
とくに、公立、民間の複数の病院が混在し、減少する患者の取り合いをしているような地域では、住民のみならず、医療機関間の調整も難しく、統廃合は容易ではない。
北海道のように広い地域では、医療機関の閉鎖は、その地域に住む住民、とくに高齢者にとっては、医療へのアクセスを困難にし、実質的に昔あった”無医村”状態に近付くことにほかならない。
人口減少地域における医療の提供を困難にする要因は他にもある。それは、医師をはじめとする医療にとっては本質的な人的資源の不足である。
医師不足が、課題として指摘されて久しい。全国で人口が減少するなかでも、これまでは医師の養成数を増やしてきたが、さすがに近年では将来的に人口比において過剰になるため、総養成数については増員を止めた。
ただし、養成された多くの医師は都市部に集中し、ここで取り上げているような人口が急減する農村部では、長く医師不足が問題とされてきた。医師不足の原因は、専門医をめざす若い医師は、症例が多い都市部の大きな病院で技量を磨くことをめざすことや、地方で求められる総合専門医のなり手が少ないことなど、いろいろと指摘されているが、いずれにせよ医師の地域偏在は長年の課題である。
この問題を解決するために、医学部の定員に地域枠を設けたり、一定期間の地方勤務に対しそのキャリアにおいて特典を設けるなどの措置が講じられてきたが、いずれも地方の医師不足を解消するほどの効果はない。
人材の不足は、医師のみならず、他の医療従事者においても同様であり、隣接する分野の介護においても介護労働力の不足は大きな問題となっている。
介護に関しては、人口減少が進む地域だけではなく、これから介護需要が激増すると予想されている都市部、とくに首都圏における介護労働力の不足は深刻な状況である。
おそらく首都圏で介護労働力を求めるため、今後は、地方農村部からそれらの人材が流出し、都市部に移動することになろう。地方においては、絶望的な介護人材不足に陥りかねない。
さらに、ここで例として取り上げた2次医療圏の場合には、病院における給食を担当する人材も不足しているという。遠からず、院内はもとより、地域の給食センターも閉鎖することになると、病院の機能を果たせなくなる。
このように医療の提供が困難になりつつあるにもかかわらず、医療機関の統廃合、集約化はなかなか進まない。その理由としては、前述のように、存続を求める地元の強い要望や病院間の競争等が考えられるが、その結果生じていることは、それでなくても不足している人的資源の非効率な利用である。
たとえば、仮に一人の医師が一日に診察できる患者の数が20人だとすると、医療機関を訪れる患者が一日10人しかいない地域では、医師という人的資源の潜在的な能力は半分しか活用されていない。そのような稼働率の低い医師が、隣接する自治体の病院にも存在しているとすると、2人の医師で20人の患者しか診ていないことになる。
そこで、医療機関を統合して、一人の医師で毎日20人の患者を診ることにすれば、医師不足の問題も解消するであろう。また、一方の病院では、一人の医師が一日5人の患者しか診ていないが、もう一方の病院では一人の医師が30人の患者を診察しなければならないようなケースでは、診療の負担を平準化することによって、前者の医師の能力を有効利用できるとともに、後者の医師の過剰な負担を軽減することができる。
もちろんこのような想定は、あくまでも計算上のことであり、地理的な要因であるとか、医師と患者の人間としての信頼関係の重要性を考慮すると、計算通りにいかないことはいうまでもない。しかし、こうした方向での改革をめざすことによって、不足する医師の能力を効率的に利用することができるし、偏在の問題も解消に向かうのではないだろうか。
●改革の障害とわが国の医療制度
しかし、現実には、こうした方向での改革を進めるには、いくつもの障害が存在している。
その第1は、制度と慣習の壁である。わが国の医療は、長い間、皆保険制度の下で、保険証一枚で、どの医療機関でも受診でき、3割の負担(75歳以上の高齢者の場合には、1〜3割の負担)でいつでも何度でも医療を受けることができた。
医療機関に行くと、多様な診療科の医師がいて、治療を受け処方箋を出してもらうことができた。このような状態が長く続き、しかも医療機関には高度の先進的医療機器が導入され、高度の医療が提供されてきた。
どの地域に住んでいてもそれが当たり前と思ってきた大多数の国民にとっては、そのような状態が崩れていくことは、許容しがたい。また、医療を提供してきた医師等も、患者に接し、地域住民の健康の管理者として存在することが彼らの役割と認識してきたのである。
コロナ禍のときのオンライン診療に対する医療関係者の反発も、そうしたあるべき医療の姿を壊すものとして受けとめられたからであろう。
第2は、医療というサービスが提供される経済的な制度の問題である。税で医療費を負担し、医療サービスの供給を公的に規制している国と異なり、わが国の場合は、医療サービスの提供は市場に委ねられている。もちろん完全な自由市場ではなく、市場の重要な要素である価格は、診療報酬として規制され、一定額の報酬を受け取るための要件とともに、公的に決定されている。
しかし、その他の要素については、原則自由であり、医療機関はより多くの患者を集め、診療を行うことによって収益を得る。そのため、多数の患者の獲得をめぐって、地域内の医療機関の間で競争が行われ、競争で優位に立った者がより多くの収益を得る。
このような競争が、医療の質の向上をもたらしてきたことは否定できないが、医療機関は、固定された価格の下で、より多くの収益を上げることをめざして経営を行うことから、医療機関同士は互いに顧客、すなわち患者の獲得をめざすライバルであり、公共的な観点からはいかに統廃合が望ましくとも、容易にそれが実現しない。
その結果、医療需要が減少してきた地域では、患者の奪い合いが生じ、競争で勝ち残るための一種のチキンレース状況が展開される。明らかに医療サービスの供給過剰が生じ、資源の浪費が生まれるが、それを規制することは現行の制度ではできない。
医療提供の制度がこのような性質を持っていることから、医療需要が減少に向かうとき、資源を効率的に使用しながらソフトランディングすることは容易ではないのである。
第3は、地域的な要因に関する問題である。ある狭い地域だけ医療需要が減少するのであれば、そこの医療機関が撤退しても、周辺地域でカバーすることは可能であろう。
しかし、現在の人口減少は広域的であり、その中の複数の自治体が同様の状態にある。それぞれの地域内の医療機関が需要減少によって経営が苦しくなり、供給過剰、資源の非効率的な使用状態にあるのである。
したがって、前述のように、経営効率だけを考えたならば、医療機関の統廃合による集約化が望ましいといえるのであるが、物理的な病院の統合は、それまであった病院が閉院し撤退する地域に住んでいる人たちにとっては、医療の質の低下ないし医療の消滅にほかならない。その地域に住む人たちからの強い反対が生まれる所以である。
以上のように、このままでは人口減少が続く地域で、これまでのように医療を提供し続けていくことは難しい。では、どうすればよいか。抜本的に解決できる策はないが、次回、ラフなものではあるが、提案をしてみたい。それとともに、それを実現するために克服しなければならない障害についても述べることにしたい。
