
【定期購読版】肩関節の画像読影 ‐CT編-
どうも肩関節機能研究会の郷間です。
Instagram 臨床知識(エビデンス)➡ (@fujikata_goma)
Instagram 臨床技術(実技動画)➡(@kataken_second)
Twitter➡ (@FujikataGoma)

今回の記事では、肩関節の臨床を行っていくうえで必要なCTの基本的な読影ポイントを紹介したいと思います。
🔊肩ということで早速ですがこちらの画像をご覧ください。
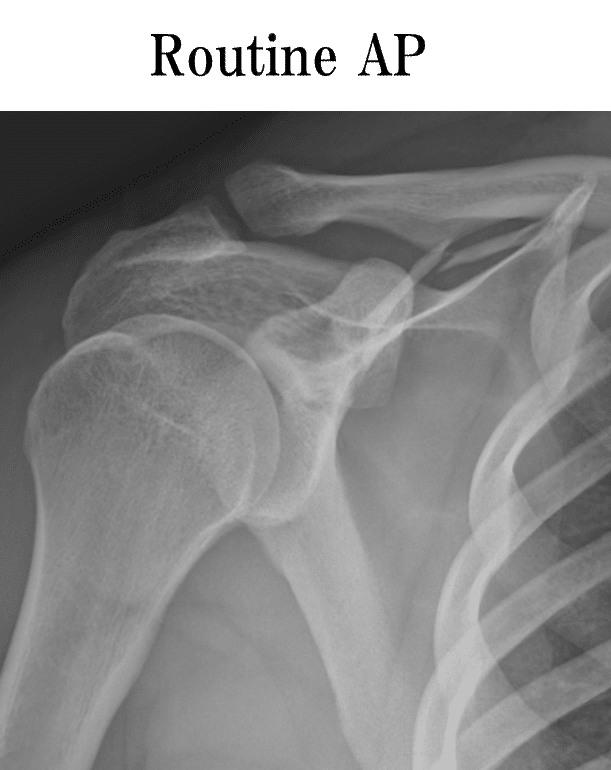
みなさんはこちらのレントゲン画像(Routine A-P像)を見て何か病変を見つけることはできますか?
正直、目を凝らさないとわからない(目を凝らしてもほとんどわからない)ですよね。
情報量が少なすぎます...
ではこちらのレントゲン画像(True A-P像)ではいかがでしょうか?
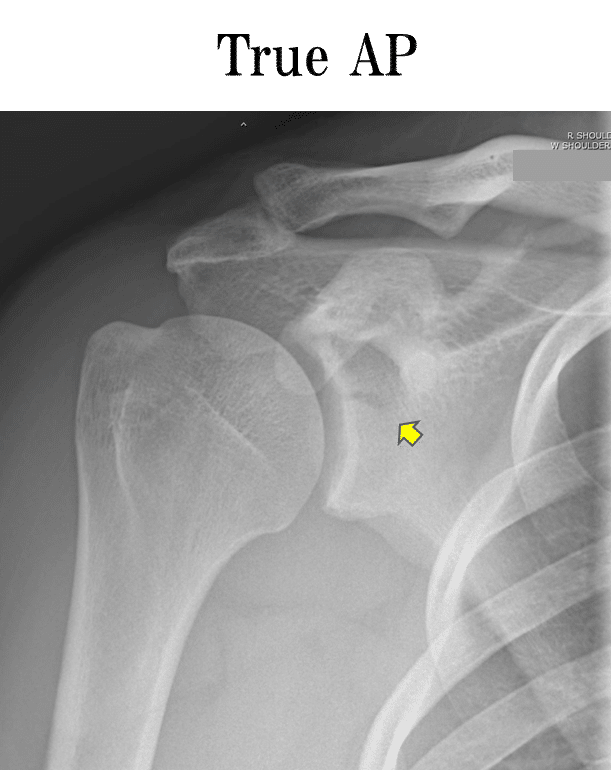
なにやら関節窩に骨折線が見えます。
ですが、程度などに関してはほとんどわからないですよね。
では最後にCT(MPR法 軸位断)でみてみたいと思います。
こちらのCTをみると関節窩の部分で骨折が生じていて、どの程度の範囲にまで及んでいるのかが把握しやすいですよね。
ちなみに肩甲骨骨折は稀な肩関節疾患です。
肩甲骨骨折は、肩への直接的な外傷によって引き起こされることや高エネルギーの外傷によって引き起こされることもよくあります。
では、次の画像もみていきたいと思います。
みなさんも画像を見ながらどこに骨折が生じているのかを考えてみてください。
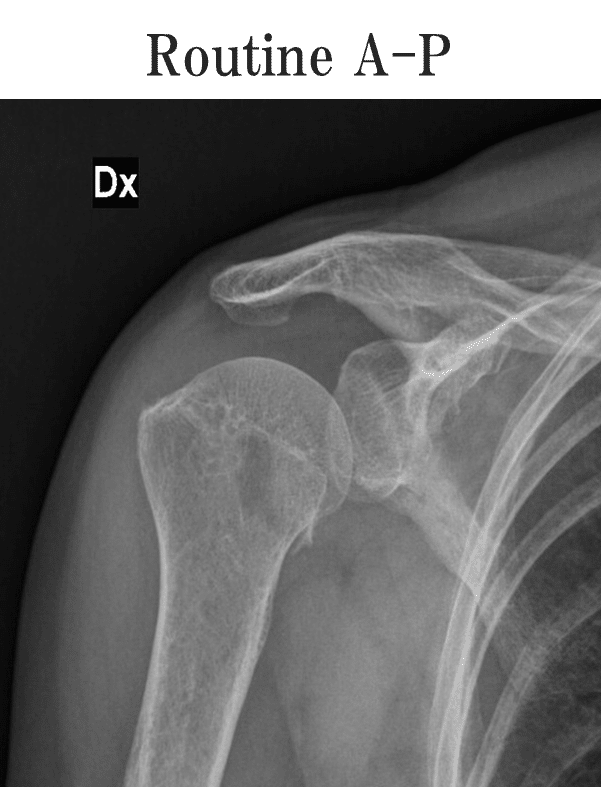
上のレントゲン(Routine A-P像)では、とある部分が骨折しています。
ではもう少しヒントを。
先ほどご紹介したCT-MPR法軸位断でみてみましょう。
CT-MPR法でみると上腕骨小結節骨折を把握することが可能です。
つまりCTでは骨折などの骨病変が特定しやすいというメリットがあります。

また、画像の右側にある3D-CTではさらに骨形態が把握しやすいため骨片とその変位が非常にみやすく重宝しております。
ではなぜ、私たちは画像をみれなければいけないのでしょうか?
そしてみれるようになるためには何を学習する必要があるのでしょうか?
理学療法士が画像をみれなければいけない理由
いくつか理由はありますが私が特に感じる理由は以下の3つです。
①医師の診断とその程度の再確認。そして共通言語を理解する。
②介入する上でのリスクファクター(危険因子)の把握。
③可動域制限や運動制限の問題点の抽出。
では簡潔に1つずつ紐解いていきます。
理由①医師の診断とその程度の再確認
”小結節骨折”という診断がついたとします。
私たちは必要最低限、解剖学の勉強をしておりますので、小結節がどのあたりにあるのかを理解していると思います。

ですが小結節がどの程度の大きさで骨折しているのか、骨片は転移しているのか、周辺骨組織に変性は生じていないのかなどを把握しておく必要があります。
当たり前なことですが、診断名だけ確認して介入すると理由②・③がスムーズに行えません。
理由②介入する上でのリスクファクター(危険因子)の把握
「小結節が骨折している」ということは小結節に付着する軟部組織にも何らかの影響が生じていることは否定できません。
小結節には肩甲下筋や横靭帯が付着しています。
たとえ仮骨形成が進んできたとしても、直接小結節に付着する肩甲下筋や上腕二頭筋長頭腱を固定している横靭帯に何らかの変性が生じている可能性もあります。
例えば肩甲下筋の機能評価であれば、Bear Hug testやLift off test、Belly Press test、Supine Napoleon testなどの感度・特異度を理解したうえで評価を行える知識と技術が必要です。

また、上腕二頭筋長頭腱の機能評価であればYergason testやSpeeds testの感度・特異度を理解したうえで評価を行なえる知識と技術が必要です。

これらの追加検査を行ったうえで、何らかの異常があれば速やかに医師に情報を共有し、治療方針や指示を仰ぐ必要があります。
理由③可動域制限や運動制限の問題点の抽出
ここから先は
【定期購読版】肩関節機能研究会マガジン¥1480
現在(2024年8月)70本の記事がいつでもどこでもスマホ1つで読み放題! 毎月2記事以上が投稿しているマガジンです。
この記事が気に入ったらサポートをしてみませんか?
