【実臨床で困るやつ】利尿薬抵抗性の原因と対策➁:対策編【保存版】
(2022/10/11追記)
前回に引き続き,利尿薬抵抗性の原因と対策です.
今回は,実践編.
0.前回のおさらい
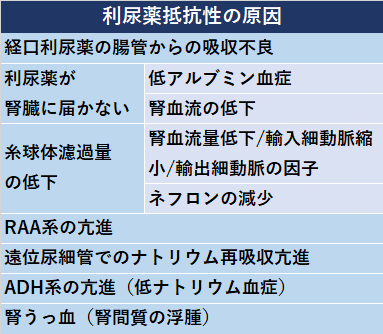
利尿薬抵抗性の原因はこのようなものが考えられます.
(詳しい解説は前回記事の目次クリックで読みたい項目だけ読めます.)
では,戦っていきます.
1.武器(治療選択肢)を確保
戦いに武器は必要ですよね.
利尿薬抵抗性に抗うための武器と,特徴を簡単に列記します.

2.戦いのゴングと冷静な視点
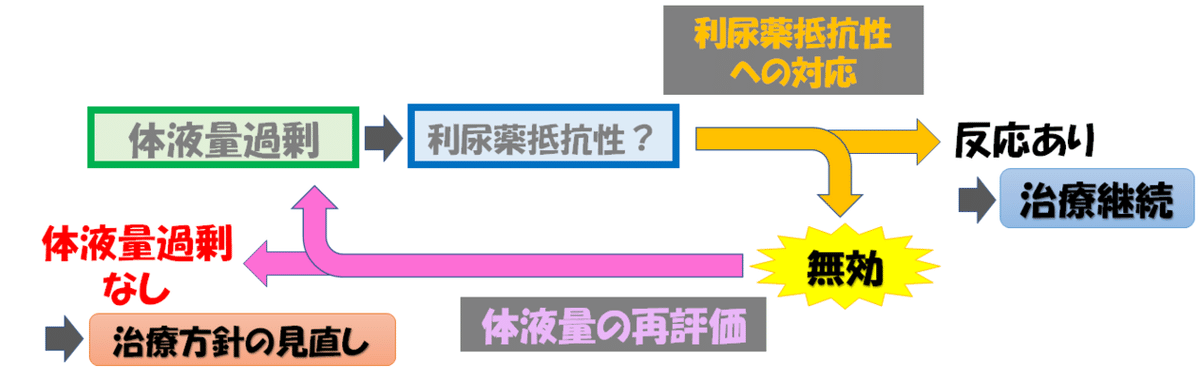
”利尿薬抵抗性との戦い”のゴングは
「体液量過剰にループ利尿薬を使用したけど,尿が出ません」
「ループ利尿薬(など)を使用しているけど,心不全が破綻した(体液量過剰になった)」
という状況です.
ただ,このとき,冷静な視点を忘れてはなりません.
すなわち
「ほんとに体液量過剰なの?」
という視点です.
”Try and Error” で構わないと思いますが,治療が奏功しないときは,視野を広げましょう.
そもそも,体液量過剰が存在しない状況で,利尿薬が無効となるのは自然なことなので.
利尿薬抵抗性への対応 ⇔ 体液量の再評価
で1サイクルで考えるといいと思います.
-----------------------------------------------------------------------
以下からの対応順序,考え方は私見を含みます.
あくまで参考の域を飛び出ないものであり,順序を入れ替えたり,考え方を調整するのは全然問題ありません(むしろしていただいた方がgood).
そんな,各医療者オリジナルの対応の”基軸”になれればいいかな,と思います.
3.スタートは常に”ループ利尿薬の点滴や増量”を検討する
利尿薬抵抗性の中心は,たいていループ利尿薬だと思います.
それは,最も利尿作用の強いナトリウム治療薬であり,比較的安価で,点滴薬・内服薬などの剤型も豊富で,急性期治療で長い間活躍してきた実績があるからです,
利尿薬の抵抗性≒ループ利尿薬の抵抗性
とも言えます.
そんな利尿薬抵抗性に対して最初に検討する一手は
点滴のループ利尿薬を試す
です.
体液過剰があるということは,腸管がむくんでいてもなんらおかしくないわけで,経口利尿薬の吸収不良は,常に念頭に置かなければなりません.
そして,点滴のループ利尿薬を試すことのデメリットがほとんどないからです.
具体的には,(経口利尿薬の腸管からの吸収不良”だけ”が原因と考えるなら)内服薬と半量~同量で十分です.
(例:内服のフロセミド20mgだったら,試すのは点滴10~20mg)
(なぜ半量でいいとされるかは,この記事の後半で言及しています.)
これを試すことで,「経口利尿薬の腸管からの吸収不良」の因子を,ほぼノーリスクで除外できるのが強みです.
もう1つ検討すべきなのは
ループ利尿薬の増量
ですが,これは全例で試す必要はありません.
というのも,心不全では,内服でフロセミド換算40mg以上のループ利尿薬の慢性使用は,予後不良因子とされるからです.(Circ J. 2016 May 25;80(6):1396-403. )
ゆえに,(半分私見ですが)内服フロセミド換算40mg以上のループ利尿薬に,盲目的には増やすべきでありません.
目的をもってループ利尿薬を増量するのは,CKDの要素を考える場合です.
CKDによるループ利尿薬の抵抗性は,ネフロンの減少による因子があるので,”単純な薬効不足”がありえるわけです.
ただし,CKDだけに限っても,腎交感神経亢進による輸入細動脈の収縮,など他の因子が併存するのが普通です.
とはいえ,増量は至極単純で簡単な対応なので,”最初に検討だけでもしておくべき”という考え方の話です.
まとめると
【利尿薬抵抗性に対して,まず検討すべき対応】
➀点滴のループ利尿薬を試す
ほぼノーリスクで,「経口利尿薬の腸管からの吸収不良」の因子を除外可能
具体的には,”内服薬と半量~同量のフロセミドを点滴投与”
➁ループ利尿薬の増量を検討する
利尿薬抵抗性にCKDの要素(ネフロンの減少)が強いと思った場合,ループ利尿薬の増量を検討する
ただし,内服フロセミド換算40mg以上の慢性使用は,決して心不全にとって良いものではないので,盲目的に増量を選択することは避ける
こんな感じです.
4.優先して対応すべき利尿薬抵抗性:心拍出低下と低アルブミン血症
ここで,今一度,低心拍出がないか考えましょう.
循環器非専門の方でここまで心エコー所見なしで診てきた方は,このタイミングで絶対に心エコーを確認しましょう.
勘違いされやすいですが,血圧が保たれていても,EFが正常でも,低心拍出となることはありえます.
重症弁膜症,高度徐脈,拡張障害...などなど.
その多くは心エコー所見でヒントが得られることが多いので,未評価の場合はこのタイミングで評価をしましょう.
心エコー評価済でも,経過が腑に落ちない場合は,このタイミングで再評価するのもアリです.
利尿薬抵抗性の背景に低心拍出がある場合,治療が思うようにいかなくてドツボにはまることがしばしばあるので,ここは見逃さないようにしてください.
次に,低アルブミン血症.
これは簡単にチェックできますので,一応確認しておきましょう.
”アルブミン製剤併用によるループ利尿薬抵抗性改善”に関しては,ネガティブなエビデンスとポジティブなエビデンスが混在します.
例えばこれ☟
<J Crit Care. 2014 Apr;29(2):253-9.>
低アルブミン血症対象で
「ループ利尿薬+アルブミン製剤併用」vs「ループ利尿薬単独」のRCT
のメタ解析
8時間後の尿量,ナトリウム排泄量は有意に増加
しかし,24時間後には統計的に有意ではなくなる
と,微妙な感じ…
ゆえに,高価なアルブミン製剤を乱用するのは控えた方がいいです
まぁ,ごく短期の利尿促進はあるかもしれないので
血清アルブミン値2.5g/dL未満であればアルブミン製剤の補充も選択肢であると,頭の片隅くらいには入れておきましょう.
(利尿薬抵抗性は関係なしに)急性期に血清アルブミンの目標値を 2.5~3.0g/dL に設定した研究の多くは,アルブミン投与の優位性は示されていません(N Engl J Med. 2004 May 27;350(22):2247-56.)(N Engl J Med. 2014 Apr 10;370(15):1412-21.).
このことから,少なくとも 2.5g/dL 以上に保つ必要はないと思われます.
一方で,2.0g/dL以下の高度低アルブミン血症の場合には,アルブミン製剤と利尿薬の併用効果を示す報告もあるにはあります(J Hepatol. 1999 Apr;30(4):639-45. )(Crit Care Med. 2005 Aug;33(8):1681-7. ).
「科学的根拠に基づいたアルブミン製剤の使用ガイドライン(第 2 版)」においては,『利尿薬抵抗性で高度の低蛋白血症を伴う肺水腫,著明な浮腫に限定的に有用であるが,予後を改善するとのエビデンスはない.(推奨グレード2エビデンスレベルB)』と記載されています.
ちなみに,同ガイドラインにおいて,肝硬変の腹水貯留ないし体液貯留に対してのアルブミン投与は推奨グレード1で,予後改善効果を示したRCTもあります.
使用する場合も,できるだけ短期の使用にするように留意し,血清Alb>2.5g/dLになったら中止にしましょう.
5.MRA(ミネラルコルチコイド拮抗薬)の併用をまずは考える
次の手順でMRA(ミネラルコルチコイド拮抗薬)の併用を考える手法はオリジナルです.
[MRA]
遠位尿細管~皮質集合管の上皮性ナトリウムチャネル(ENaC)に対するアルドステロン作用に拮抗して,ENaCを抑制することで,Na-K交換系を抑制する利尿薬.利尿薬としては珍しくK排泄を抑制することから,”K保持性利尿薬”とも呼ばれる.
全然この通りにしなくてもいいです.
でも,臨床医の方は,利尿薬抵抗性の対応のかなり初期にMRAを検討しませんか?
「数ある利尿薬抵抗性の対応の中で,なぜMRAからなの?」
これは,(私の知る限り)ガイドラインには記載されていません.
ではなぜか.理由は3つ.
➀点滴薬,内服薬ともにあり,使用可能場面が多い.
➁心不全予後改善エビデンスがある.
➂(ほとんどの利尿薬の副作用である)低K血症の予防・対策になる.
➀は,後で出てくるカルペリチドやサイアザイドに対するアンチテーゼです.
使用可能場面が多いことは,それだけで助かる存在なのです.
➁は,長期的な視点です.
「ここで導入しておけば,長期的にも心臓にとっていいことをしている!」
という大義名分がたつので,選択に迷える子羊には心強い因子です.
➂は,臨床医の判断材料ナンバー1などと思います.
そもそも,低K血症を認めるということは,”利尿薬の副作用”という見方もあれば,”RAA系が代償性に亢進した結果”という見方もあるわけです.
MRAの検討してしかるべきでしょう.
逆に,MRA使用の弊害になること.
それが,腎障害と高K傾向です.
このことは,心不全診療ガイドラインにも明記されており,「急性心不全に対するMRA使用の推奨」は,『腎機能が保たれた低カリウム血症(ⅡaB)』『腎機能障害・高カリウム合併例には投与すべきでない(ⅢC)』となっています.
具体的な使用上のカットオフ値は明示されていませんが,私の使用目安は以下のような感じです.
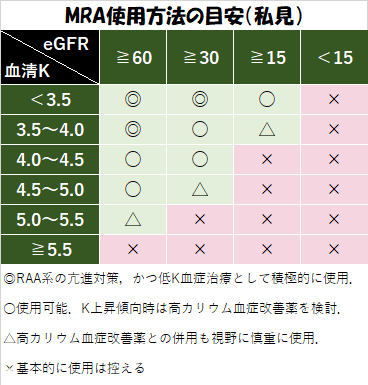
ポイントは2つ.
・腎機能が正常なら,高Kにビビりすぎない
腎機能が正常であればあるほど,過剰なKも排泄されやすいです.
特に,GFR≧60なら,MRAの影響”だけ”で致命的な高Kになる可能性は極めて低いので,ビビりすぎないようにしてください.
・ケイキサレート®のような高カリウム血症改善薬の併用を厭わない.
MRAは優れた心不全治療薬であり,”高カリウム血症改善薬の併用で副作用を打ち消してでも,なるべく全例併用するべき”という主張も世の中にはあります(コンセンサスはありません).
そこまで無理はしなくていいと思いますが,時として高カリウム血症改善薬を併用することは,別におかしなことではないと覚えておいてください.
利尿薬抵抗性の話に戻りますが,RAA系の亢進が利尿薬抵抗性の中心だった場合,低K傾向になることが多いのは自然です.
[RAA系の亢進と電解質異常]
RAA系の亢進は,副腎皮質からのアルドステロンの分泌を亢進させます.
アルドステロンは遠位尿細管のNa-K交換系に作用し,Naの再吸収とKの排泄を促します.結果として,RAA系の亢進は,水・Na貯留と低K血症を引き起こします.
ゆえに,血清Kが低めで腎機能に余裕がある,表で◎としたような状況では,積極的にMRAの併用を試していきましょう.
(≫MRAの解説記事はこちらです.)
6.RAA系の亢進以外の利尿薬抵抗性や,腎機能障害例に対応する
ここまで来たということは,MRAの併用が無効,もしくはMRAが併用できない状況ということですね.
つまり,RAA系の亢進以外の利尿薬抵抗性,もしくは,腎機能障害・高K血症症例です.
そんな状況で検討する選択肢を解説していきます.

➀長期ループ利尿薬使用症例などで検討:サイアザイド併用
ループ利尿薬の長期投与は,遠位尿細管の肥大やNa-Cl共輸送体の活性化がおこることがわかっています(Am J Physiol. 1985 Mar;248(3 Pt 2):F374-81. ).
サイアザイドは,遠位尿細管Na-Cl共輸送体を阻害し,Na,Clの再吸収を抑するので,この遠位尿細管機能の亢進による利尿薬抵抗性に有効です.
実際,MRAと同様に心不全診療ガイドライン推奨の利尿薬抵抗性対策ですされています.
■急性心不全治療におけるサイアザイド系利尿薬の推奨
ループ利尿薬の作用減弱例での併用(ⅡbC)
ただし,サイアザイドは,MRA同様,腎障害例では検討しにくい併用薬です.
では,そんなサイアザイドが輝ける状況をMRAと差別化するためにも確認していきます.
まず,長期ループ利尿薬使用症例です.
これは上述したような理由です.
次に,高食塩感受性が疑われる症例です.
比較的若年で動脈硬化リスクが高くない症例やNon-dipper型夜間高血圧は,食塩感受性が高い可能性があるので,サイアザイドの併用を検討しましょう.
(≫食塩感受性の解説はこちらの記事です.)
また,高Na血症の症例でも検討できます.
これは「良く効くから」というより,低Na血症になるサイアザイドの副作用を気にしなくていいことと,後述するトルバプタンの併用がしづらいことなどから,サイアザイドの選択を念頭に置きます.
➁腎障害にも対応.ユニークな作用にかける:カルペリチド併用
カルペリチドは,心房性ナトリウム利尿ペプチド(ANP)の遺伝子組み換え製剤で,利尿作用や血管拡張作用など,さまざまな作用をもちます.
まず,輸入細動脈の拡張効果があり,CKD症例の糸球体濾過率の低下を改善させる可能性があります.
また,腎髄質血流の増加など,ユニーク利尿作用の機序があり,他剤で得られない効果が期待できます.実臨床では稀に逆転ホームランにつながることがあり,いかんともし難い利尿薬抵抗性・体液量過剰のとき,最終手段としてカルペリチドにすがることはあります.
さらに,カルペリチドのユニークなところは利尿作用以外にもあります.
とくに血管拡張作用は心負荷軽減にとても有用であり,心不全診療ガイドラインでは,カルペリチドは(利尿薬でなく)血管拡張薬カテゴリーです.
心負荷の軽減が,循環に好転をもたらすような状況が,利尿薬抵抗性と併存していた場合,カルペリチドの併用を試みてもいいと思います.
(例:血圧上昇(後負荷上昇)や血管内over volume(前負荷上昇)を伴うループ利尿薬抵抗性状態)
難点は,(利点とのトレードオフですが)血圧が下がることに注意が必要です.
重症心不全などで低血圧状態だと使用しづらいです.
また,薬剤の特性上,単独点滴ラインが必要になるので,(CVなどが入っている可能性の高い)集中治療室管理の方が出番は多いです.
➂低Na血症なら前向きに.腎障害でも使用しやすい:トルバプタン併用
トルバプタンは,集合管のバソプレシンV2受容体を選択的に阻害し,水の再吸収を抑制する水利尿薬です.
重症の心不全では,ADH系が亢進しています.
トルバプタンの作用は,ADH系の効果部位を阻害することなので,腎臓に対してはADH系を抑制するように働きます.
ADH系の亢進は,水の再吸収を促し,低ナトリウム血症を来たします.
ゆえに,低ナトリウム血症の症例は,ADH系の亢進が示唆され,利尿薬い抵抗性としてのADH系を抑制するトルバプタンの有効性が期待できます.
心不全診療ガイドラインにおいても,急性心不全へのトルバプタンの推奨は,「ループ利尿薬などの他の利尿剤で効果不十分な体液貯留(ⅡaA)」「
低ナトリウム血症を伴う体液貯留(ⅡaC)」となっています.
また,腎血流を低下させづらいとされ,腎障害症例でも使用しやすいこともポイントです.
CKD合併心不全は,利尿薬抵抗性を生みやすいので.
さらにループ利尿薬と異なり,アルブミンとの結合を介さずに腎臓に作用するため,低アルブミン血症でも薬効がいかんなく発揮されるのも強みです.
ここまでの経過をフローチャートにすると,こんな感じ☟
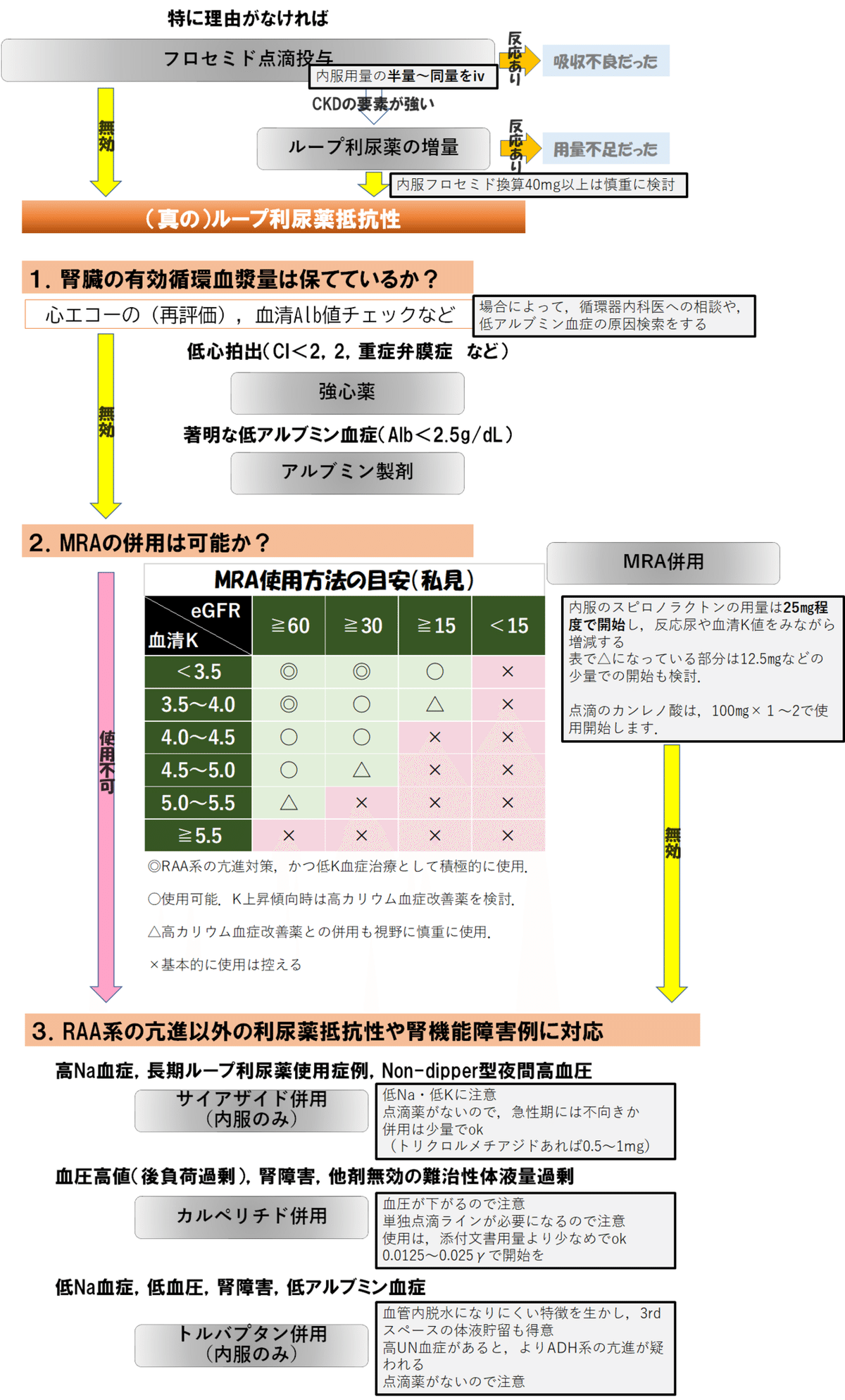
ちなみに,血圧や血清Na値によって,利尿薬抵抗性の対応の選択肢は得手不得手があります.

二軸の分布図にするとこんな感じ.
例えば,低血圧症例の時点で,サイアザイドやカルペリチドは使用しづらいわけです.
例えば,高Na症例でトルバプタンは使用しづらいわけです.
7.最終兵器:CHDF/ECUM
最後に解説する利尿薬抵抗性への対応は,観血的除水,すなわちCHDFないしECUMです.
「いやいや.もう利尿薬抵抗性への対応というより,ただの機械任せじゃん...」
と思うかもしれませんが,実は違います.
それは,利尿薬抵抗性の原因として,腎うっ血(腎間質の浮腫)がありえるからです.
「腎臓もう無理だ...と思って透析を回したら,なんか自尿が出てきた!」
という経験したことがある人は多いのではないでしょうか?
「なーんだ!もう少し待っていれば,利尿薬が効いてきてたのか!ちょっと早とちりしちゃった💦」
違います.
待っていても,尿は出なかったでしょう.
血管内ボリュームを観血的に減らしたことで,腎臓のむくみがとれて,糸球体濾過率が改善したんです.
(≫腎うっ血による糸球体濾過率低下の機序は,こちらの記事で解説しています.)
ゆえに,CHDF/ECUMも,利尿薬抵抗性への対応の1つと言えます.
まぁ,侵襲的な対応なので,最終兵器ですけどね.
8.さまざまな利尿薬抵抗性への対応を病期で考える
今回は,入院加療を想定して利尿薬抵抗性への対応を解説してきました.
しかし,実際には外来での調整などもあると思うので,今回のようにフル装備で戦えないこともしばしば.
治療選択肢は,環境にも絞られるということです.
イメージは以下の通り☟

9.まとめと後記
今回は,実際に利尿薬による体液量過剰を治療していると必ず対面する弊害,「利尿薬抵抗性」に対する対応を,実践編としてまとめました.
文字数が多くなってしまって読むのが大変だったと思います💦
駄文ですいません🙇
利尿薬抵抗性は,複数の因子が併存していることもしばしばあり,1対1対応の正解はありません.
そして,そんな利尿薬抵抗性に対する“100点満点の対応”なんてものも存在しません.
では,この記事を読んだことで何を得られたのか?
想像してみてください.
”体液過剰の治療”というゴールに向かって道を歩いていたところ,”利尿薬抵抗性”という強風に吹かれて,あなたはフワフワ空中に飛ばされてしまいました.
着地しようにも,風のせいで砂ぼこりが待ってよく道が見えません.
困った.
そんな時に,私がライトを振りながら地面のある場所からあなたを呼ぶわけです.
それを辿りに着地したあなたの場所は,少し道からそれているかもしれません.
「おいおい,プーさん,ふざんけんなよ」
と思うかもしれませんが,それでも,フワフワした空中から,砂ぼこりの舞った道に狙いを定めるよりよっぽどマシでしょう?
元より,飛行場みたいにライトに照らされている”100%正解の道”なんてものはありません.
どのルートでもいいので,遠回りでもいいので,とりあえずゴールに辿りつきましょう.
ゴールに辿りついた後に,道を振り返ってみればいいじゃないですか.
私が地面であなたを呼んでいなければ,あなたは未だに空中でフワフワしているかもしれませんよ?
そういった,考え方の”基軸”になればいいな,という内容の記事です,今回は.
一度では頭に入らないのは当然ですから,フローチャートなどを見ながら,ぜひ何回か読み返してみてください.
さぁ,明日からの利尿薬治療を,理論的に楽しんでいきましょう!
本日もお疲れ様でした.
この記事が気に入ったらサポートをしてみませんか?
