
病院大国と医局の未来
医局は大学病院に所属する医師の職位・学位・研究・臨床・人事の全てを掌握する世界に類を見ない日本固有の制度である。
医局の歴史を遡ると、元々は明治時代にドイツ式医学を輸入した際に講座制を敷いたことに端を発し、戦前に学位規則の改正により教授に博士号授与権が与えられ、昭和後期には医師の人事権さえも掌握したという数奇な歴史を辿っている。
日本の医療制度とともに発展した医局は、現在においても所属する医師の勤務先を教授の一任で決められる人事権を持ち、医師の専門的訓練・研究の場を牛耳っている。
医学部講座制誕生の明治から150年。2022年となった今も医師は医局を避けて通れない。国民も税金で負担し医療を享受しながらも、医療の根幹である医局制度が医療という構造の中で発展した経緯と担う役割を知らなすぎる。
医局の過去・現在を元に医局が向かう先を理解することは今を生きる医師、これからの未来を考える国民の双方にとって必要不可欠に感じる。
よって医局が過去と現在において担う役割を元に医局の未来を論じたい。
病院大国日本で発展した医局制度
医局という特異な制度が誕生した背景を理解するには、日本が世界一の病院大国であることを知らなければならない。日本には8,400もの急性期病院があり、中国・インドに続いて絶対数で世界第3位である。人口比では46,000人あたり1病院のイギリス、57,000:1のアメリカ、70,000:1の中国に比べて日本は14,000:1と人口あたりでも病院が圧倒的に多い。日本の人口あたりの病院数はドイツの2.99倍、イギリスの3.2倍、アメリカの4.1倍、中国の5.0倍も多い計算だ。

日本に病院が多い歴史的背景は、個人の漢方医が医療を担っていた江戸時代に遡り、私立病院による医療拡充を行なった明治〜昭和期の医療政策が大元である。日本の津々浦々に医学部(と医局)を卒業した医師たちが病院を建てることで日本の西洋医療は広がっていった。
そのため日本は主要国の中でも私立病院の割合が1位である。その割合は資本主義医療の権化であるアメリカよりも多い(81% vs 79%)。
病院大国となった当然の帰結として日本はダントツ世界一、人口あたりの病床数が多い国となった。病院が多数乱立したため病床も余るほど作ってしまったのだ。しかも、乱立した病院の69%は200床以下の中小病院である。日本の医療体制はその大部分を小さな民間病院が担う、世界的にも極めて特異な制度なのである。


(H23年厚生省)
日本が病院大国となった結果、良いことと悪いことが起こった。良いこととして離島に至るまで全国津々浦々に病院が出来たため、国民は遠い病院に行かずともとりあえず居住地で入院できるようになった。”医療アクセス”が良くなったのだ。
しかし、弊害も多く起こっている。第一に患者の分散である。1万人あたり1病院のペースで作ってしまったことから1病院あたりの患者数はとても少なくなった。中小病院が増えた結果、少数の患者をさらに少数の医療従事者で治療する体制が出来上がってしまった。医師は幾千の病院に散ったので8,000の病院が医師を熾烈に誘致する人材市場が生まれたわけである。そして少数の医師がそれぞれの施設を24時間365日守る、医師の激烈勤務体制も同時に出来上がった。
第二に、患者への弊害も無視できない。病床は余っているので病院としては患者をなるべく入院させておきたい。治療上の必要性が少なくなっても、病床を開けておくより入院させた方が儲かるためである。言い換えると病床過多と保険医療制度のコンビネーションは患者を長期入院させるインセンティブを作ってしまったのだ。日本が(圧倒的な)長期入院大国となった所以だ。
また、小さな病院で疲弊した少数の医師が患者を診察することは医療の質としても良くないことは明白だろう。本論とズレるので深追いはしないが、全国の”近くて安くて便利”な病院の存在の裏で、我々国民は”医療の質”という代償を払っているのだ。

第三に、医師の教育訓練においても弊害が発生した。諸外国であれば5万人に1施設の割合で病院を作っているので各地域のそれなりの規模の病院にの患者が集まり、医師の教育訓練はその施設で完了するようになっている。しかし日本では患者が分散してしまっているので1つの病院で医師の訓練に十分な症例数が集まらなくなってしまった。
その結果、医師には訓練のために複数の施設を循環して修行に出る必要性が生じた。
このように、症例(=訓練)を求める医師と、医師の継続的な派遣・確保を求める病院経営者の双方の要請を満たすように発達したのが「人事権を持つ医局制度」である。医師は医局に入って「関連病院(=派遣の約束を結んでいる病院)」を数年ずつローテーションして経験を積む。派遣を受ける病院側は医局に人事権を渡す代わりにある程度の質と数の医師を確保できる(しかも人材派遣会社に頼むより格安で)。そして医師を派遣する教授や大学は大学病院本院で賄える以上の多くの医師を格安の給与で抱えることで影響力・研究力・労働力を得ることができた。
医師・市中病院・大学病院の三者の間を調整するのがまさに医局制度という訳だ。
<医局がそれぞれのプレーヤーに対して果たしてきた役割>
医局→市中病院:医師の確保
医局→医師:教育訓練の提供、研究機会の提供、学位の授与
医局→大学病院:格安労働力の確保
悪い面が取り沙汰されることが多い医局だが、このような日本の特異な医療制度の中で医局とその構成員が果たしてきた役割はあまりにも大きい。これだけ病院が分散して教育環境が確保できないにもかかわらず、医局制度という自律的な組織の調整によって多くの世界的に著名な医師が生まれ、国家としても世界トップレベルの医療水準が維持されてきたのは事実だ。
しかし、病院大国と医局制度の蜜月はそう長く続かないように感じる。
複数の大きなトレンドが医局制度を根底から大きく変えようとしているためだ。
トレンド①:医療費増加抑制と病床の集約化
医療費増加抑制が国家的急務となっており、政治的にも大きな関心がある。世界的にも我が国は比較的効率的な医療を敷いているという評価である(GDP比でも決して医療費が多い訳ではない)が、我が国の医療をさらに効率化するのであれば多数の病院に医療資源が分散されている状況にメスが入るのは必然だろう。近年の医療政策として病床機能の分化、急性期医療資源の集約化がメインテーマとなっている。
近年の医療政策の結果、急性期病院数は継続して減少トレンドにある。

今後の流れとして病院数は減らされ、急性期病床は大規模な少数の病院に集約されることは間違いない。病院が集約化されれば、医局の雇用調整機能は不要になっていくだろう。
問題は、いつまでに、どれだけ、病床が集約されるかである。
トレンド②:医療の働き方改革
昨今の働き方改革と同様、医師においても働き方改革が推進されてきた。2024年を目処に超長時間労働の是正や、医師においても労働基準を厳格に定めるのが法制化された。これらの法律に対して、医師を守るはずの日本医師会や日本病院協会が猛反発したのは記憶に新しい。
これらの団体が反発するのも実は非常に明快である。なぜなら働き方改革は単独のトレンドではなく実は医療費削減・病院集約のサブトレンドであるためだ。
小中規模病院の経営は医師の時間外労働、医局派遣、夜間当直バイトなどで成り立っている。働き方改革が進めば、例えば”1人診療科長”のような中小病院を24時間365日1人で担当するような勤務体系ができなくなる。大きな病院で昼勤務した後に夜だけ小さい病院の寝当直をすることも出来なくなる。働き方改革が本気で進められてしまうと、100床以下の中小病院は本気で潰れてしまう内容だ。
新制度は中小病院の経営に足枷をかける内容であり、病院経営者らが反発するのは必須であった。だがこれも織り込み済みで、むしろ厚生労働省や政府の思惑は医療費削減・病床集約であるのだろう。それをおおっぴらにやるより働き方改革を通じて実現した方が政治的に動きやすい。
働き方改革は医局への影響も大きい。医局の医師派遣や大学での格安労働とバイトでの高額収入による補填もできなくなってくる。医局医師は大学から無給〜20万円程度の安月給で週4-5日働きつつ、外勤バイトで稼ぎを補填している。外勤の存在が医局制度の根幹を支えており、これが封じられると医局への影響は計り知れない。
トレンド③:医療の資本集約化
昭和期と比べて医療技術は飛躍的に発展した。手術ロボット、高精度CT、MRI、抗体医薬品、電子カルテ。それぞれ数千万〜数億の設備投資を必要とするものが当たり前となった。今後、医療は益々資本集約的になり、中小病院が現代医療に必須の設備を全て揃えるのはさらに困難となる。電子カルテ一つ取っても、病床数に応じて導入率が劇的に違うのが見て取れる。

医療の情報化・テクノロジー化は逆らえないトレンドであり、今後中小病院は設備投資において益々苦境に立たされ、医療集約化のトレンドは加速するだろう。
トレンド④:医療の質の追求
医療者や政策の思惑と裏腹に、国民の医療の質への要求は高まるばかりである。私たちは消費者として日進月歩のテクノロジーやサービスを享受しており、その期待が医療に向かうのも当然である。そのため国民がより便利で、より安全で、より高品質な医療をより低価格で求めるのは当たり前の流れだ。
昨今のコロナ禍でも我が国の医療制度への関心が高まったが、国民の医療への要請に8,400全ての病院が応えられるはずは到底なく、医療の質・安全性が高い大規模な病院へ期待が集中するであろう。疲弊した医師が古びた病棟で多数の患者を診る病院よりも、モダンで安全な病院に患者が集まるようになるだろう。
トレンド⑤:社会の目とコンプライアンス
医局という公からは全く見えない組織の裏でありとあらゆる人間模様が繰り広げられてきたことは想像に難しくない。『白い巨塔』はこれを鮮烈に描写した。
しかし、白い巨塔もかなり時代遅れの作品となってきた。医局は医療に及ぼすその絶大な影響力から20年ほど前までは確かに「影響力を金に交換できた」。医師派遣を熱望する病院経営者、新薬の採用を渇望する製薬企業の身となって欲しい;教授には今では想像を絶する権力と金が流れていた。
だが今となっては薬価を削られ、コンプライアンスの目が厳しい製薬企業が利益相反となるような献金や寄付をすることはほぼ不可能になっている。
これらの利益相反的な資金の存在によって数十年前までは理不尽な医局であっても教授になれば金銭的・権力的なリターンを得られる見込みがあったが、現在で教授という立場を乱用して金銭を得る行為は社会的に断じられるようになった。金もさることながら、医局員へのハラスメント、過度な業務命令も禁止だ。良くも悪くも、医局のトップに立つことの実利的なメリットはかなり小さくなった。
”脱”病院大国と医局の未来
ここまで幾つかの大きなトレンドに触れたが、これらのトレンドが示唆することは昭和型の病院大国と医局制度の緩やかな崩壊・変化である。政府も医師も国民も医療技術さえも病院の集約化を望んでおり病院数の削減は免れないように見える。
もし最終的に日本の病院が欧米並みに集約化(例えば2000病院程度)されれば医局の人事制度は不要になる。医師は一つの施設でおおよそ訓練が完結するので人事ローテーションの意味がなくなるためだ。
しかし本当にこのような未来になるのか?年100件の病院を減らしても8,000→2,000病院になるまで60年かかる計算だ。医療政策(地域医療構想)もそこまでは病院を集約する気がない計画内容だ。
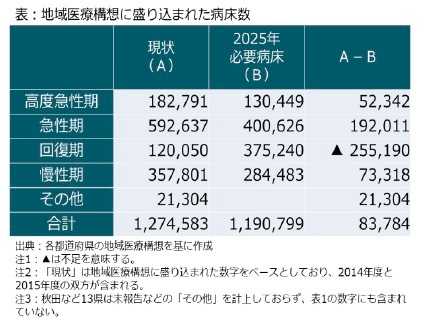
これからある程度は集約化が進み、医師の働き方改革によってさらに医療従事者の集約は進むものの、欧米並みの医療機関-人口比率になるとは到底考えにくい。精々6000-7000病院に落ち着くのではないだろうか。
我々は過渡期にあるものの、医局の役割が完全になくなるとは考えられない。
もう一つの視点として、専門医制度の発達とともに市中病院での研修機会は拡充・制度化されていく。キチンと制度化された専門医訓練システムの発達は画期的であり、医局による権威付けがなくとも医師が自身の技能を世に示せるようになった。専門医制度はまだ萌芽期にあるが、今後は医師が医局に頼らずとも専門的標準的な訓練を受ける機会は増えていくだろう。
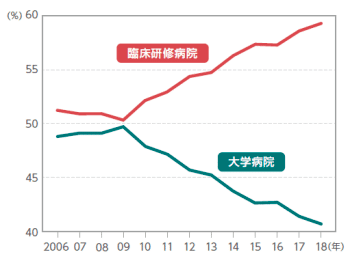
この結果、医局は力のある市中病院との医師確保競争に晒されるだろう。自施設だけで専門医取得に足る研修を提供できる市中病院と、医局人事で無慈悲に沖縄から北海道まで飛ばされる大学医局とでは前者を選ぶ者が多数であろう。医師の大学離れは決して新しい現象ではない。既に初期臨床研修において起きている現象であり、有名市中病院の人気は軒並み大学病院を凌駕している。専門医制度が発達すればこの傾向は後期研修以降にも広がり、医局の手を借りずに専門医を取得する医師が過半となる未来も来るだろう。
ここまでをまとめると、今までの医局は各大学医学部の支配地域における「独占的なバーティカル人材派遣企業」のようなものであった。医局は地域(ex. 千葉県)x 専門領域(ex. 脳神経外科)のバーティカルセグメントにおいて、独占的に人材(=医師)の供給を行っている事業体と捉えることができるためだ。病院集約によるマーケットの縮小、市中病院の人材獲得・人材育成能力の向上、働き方改革、さらに専門医制度;これらのトレンドは全て医局の競争優位性を削いでいる。
医局が今後の医療において優位性を保ち、未来においても医師という”医療資源”の育成を任されるのであれば、医局自身も変わっていかねばならない。昨今の社会的要請に即した運営をしつつ、医局員のニーズを考え、さらには国民の高度医療に対する要求も満たす必要がある。幸いに、若い医師の間でも少数だが先鋭的な医局の存在を聞くようになった。例えば旭川医科大学心臓外科は医局の持つ海外とのコネクションを生かして医局員の留学支援に力を入れており、教授自身の発信力も高い。その元には全国から多くの医局員が集まっている。逆に、超有力大学の医局であっても時代錯誤なハラスメントや人事によって医局員が数十人単位で辞めたり崩壊した事例は枚挙に暇がない。医師の間でも医局の絶対性は確実に崩れているとともに、新たな医局の在り方が求められている:
<未来の医局に期待される役割>
医局→市中病院:無闇な派遣ではなく医療の質が高い市中病院への選択的集中的な人材派遣
医局→医師:医師を搾取するマインドから医師の労働環境・待遇を守るマインドへ、複数施設のメリットを活かして市中病院を凌駕する高度な研修の提供、学閥によらない優秀な医師の社会人教育、研究機会・学位の提供
医局→大学病院:学術的拠点としての発展、優秀な医師を誘致すること
医局制度が昭和の遺物となるか、それとも日本の医療制度再興の一端を担ったとして語られるかはこれからにかかっているように感じる。一若手医師としても医局が進化していくことに期待したい。
この記事が気に入ったらサポートをしてみませんか?
