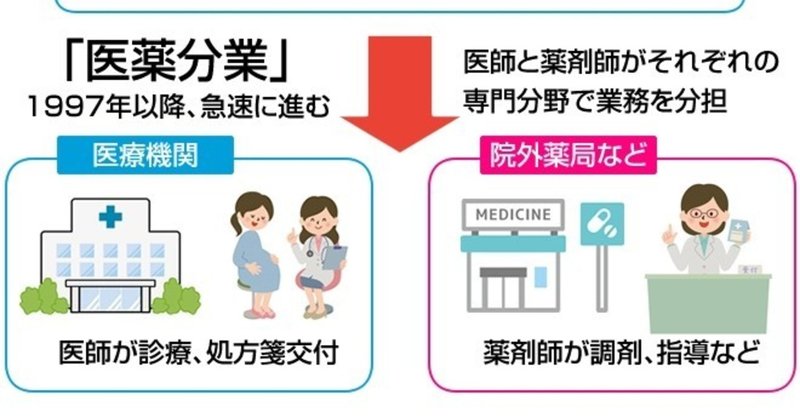
医薬分業
医薬分業のルーツは薬剤師制度のルーツ
医薬分業とは、薬の処方と調剤を分離し、それぞれを医師、薬剤師という専門家が分担して行うことを意味しています。ヨーロッパでは800年近い歴史があり、神聖ローマ帝国のフリードリヒⅡ世(1194~1250年)が毒殺を怖れて、主治医の処方した薬を別の者にチェックさせたのが始まりと伝えられています。
1240年には5ヵ条の法律(薬剤師大憲章)を定め、医師が薬局をもつことを禁じました。これが医薬分業と薬剤師制度のルーツとされています。薬剤師は医薬分業と切っても切り離せない職業なのです。
明治時代に始まった日本の医薬分業
わが国における医薬分業は、明治時代の初めにようやく始まります。当時最も進んでいたドイツの医療制度を輸入するため、明治政府はドイツ陸軍軍医少佐のL.ミュルレルら2人の医師を教師として招へいしました。ミュルレルは日本の医療のありさまを嘆いてこう記します。「薬剤師を何と呼ぶかもわからず、調剤は無茶苦茶であった。棚の薬びんにはラベルがほとんどなく、貼ってあっても、書いてある薬品名はでたらめであった」
ミュルレルらは、医療は医師と薬剤師を両輪として成り立ち、薬学教育が急務であることを政府に強く進言しました。これを受けて、1874(明治7)年に制定された『医制』にはこう記載されています。
「医師タル者ハ自ラ薬ヲ鬻(ヒサ)クコトヲ禁ス 医師ハ処方書ヲ病家ニ附与シ相当ノ診察料ヲ受クヘシ」
「調薬ハ薬舗主薬舗手代及ヒ薬舗見習ニ非サレハ之ヲ許サス」
「処方書」は処方箋(しょほうせん)、「病家」は患者さんのことで、処方箋を出して診察料を受け取るという今日では当たり前の医師の姿が、あるべき姿として描かれています。
「薬舗主」は薬剤師で、1889(明治22)年の『薬律』制定とともに、本格的な薬事制度が導入され、薬局、薬剤師の呼称が用いられるようになります。
最小の薬剤で最大の効果を
現代の患者さんからは、医薬分業は“二度手間”に見えるかもしれません。しかし、『医制』制定に向けて当時の文部省が提出した上申書には「医師自ラ薬ヲ鬻(ヒサ)キ候ヨリ今日百端ノ弊害ヲ醸(カモシ)候」と記されています。
医師は医学の専門家であり、薬物療法を熟知している半面、複数の薬を服用した際の相互作用や用量を増やした際に起こる副作用等の安全性については、薬という化学物質に精通している薬剤師のようには詳しくありません。それでも、目の前の患者さんが複数の病気や症状に悩んでいれば、医師は3剤、4剤と処方する薬を増やして助けようとするのが道理です。また、明治時代の開業医が診察料よりも薬剤料で生業を立てていたことも、過剰投薬と薬害を助長する土壌となりました。医薬分業を廃止し、薬学の専門家である薬剤師が医療の場から消えれば、今日においても、明治時代と同じ状況が起こりえます。
医薬分業はたしかに“二度手間”ですが、その“二度手間”こそが患者さんの安全を守り、最小の薬剤で最大の効果を上げることで、薬剤費の適正化にも役立っているのです。
進む完全分業化
外来で処方箋を受け取った患者さんのうち、院外の薬局で調剤を受けた割合を「処方箋受取率」といい、「医薬分業率」とも呼んでいます。医薬分業はその後の長い道のりをへて、厚生省が37のモデル国立病院に対して完全分業(院外処方箋受取率70%以上)を指示した1997年以降、急速に進み、2003年に初めて全国の医薬分業率が50%を超えました。
2012年度の1年間に全国で発行された処方箋の枚数は7億5888万枚にのぼっていますが、医薬分業率は66.1%に達し、完全分業にようやく近づきつつあります。
院外処方を選択すると収支面で有利に
診察を受けたその病院やクリニックで薬を受けとる─。30年ほど前までは普通に見られたこの院内処方の風景が、近年では減少しています。いわゆる「医薬分業」が進み、院外処方を選択する医療機関が増えたためです。今回のメールマガジンでは、なぜ院外処方は増加したのか? 開業時にはどちらを選択するのが有利なのか? などについてお伝えしていきます。将来ご自身が独立して開業医となる際のヒントとなさって下さい。
「クリニックが得するから院外が増えているんだよ」と考えた先生も数多くいらっしゃるのではないでしょうか。その通り、院外処方が増えている原因は経営者サイドから見たメリットが大きいからに他なりません。例えば収入面でいえば処方箋料については院内処方の場合より高い点数となっていますし、支出面では薬剤購入費は当然として、薬剤師らの人件費や調剤関連機器のための費用が不要になります。
選択のメリットが減少してきた院内処方
もちろん院内処方にも収支上のメリットはあります。薬価差益と呼ばれる利益です。仮に薬を安く仕入れることができれば、患者が払う薬の値段(薬価)との差額はクリニックの収入となるのです。事実、以前はこの収入が無視できないほどに大きかったため、新規で開業医となる医師の多くが院内処方を選択していました。しかし、医療費削減の流れを受け、公定価格である薬価は年々引き下げられています。差益は縮小の一途を辿り、今では「ほとんどない」と断言する医師もいるほど。つまり財政的に見ると、院内処方を選んだクリニックは不利になる可能性が高いと言わざるを得ません。
また比較的小規模なクリニックにとって、院内処方に対応するだけのスペースを確保するのは難しいことでもあります。狭いクリニックに薬を大量に保管しておくよりも、院外処方にしてしまって診療スペースの拡充を図りたいと考える医師は少なくないでしょう。院内処方で開業するには、“クリニックの広さ”という物理的な制約も乗り越える必要があるということ。では、院内処方の選択にはメリットが全くないのでしょうか?
患者の利便性も含めた中長期的視野も重要
実はそうとばかりも言えません。今までお伝えしてきたのは、あくまで経営者サイドから見たメリット/デメリット。患者からの視点では少々様子が異なってくるからです。患者の中には、院外処方を「面倒くさい」と感じている人が少なくありません。体調が悪くて医療機関を訪れたはずなのに、クリニックから薬局へわざわざ移動して、その度に順番を待って支払いを済ませなければならないのです。さらにその支払い金額は、院外処方により高くなった処方箋料が含まれています。
手間も費用も負担増となれば、患者が院内処方を望むのも無理はありません。たしかに自分の都合に合わせて薬局を選べたり、飲み合わせなど薬についての詳しい説明が受けられるといった院外処方の良い点はあるものの、それらを理解し評価している患者はまだ多くないというのが実情です。つまり患者の利便性だけで比べると、院内処方が一歩リードといったところ。ここに着目して“あえて”院内処方を選ぶ医療機関も存在しています。患者本位のサービスが差別化となり集患につながれば、長い目で見た場合にはプラスとなるという考え方です。ご自身が開業される際には、ぜひこのような中長期的視野も取り入れて検討されることをお薦めします。
宜しければサポートお願い致します!
