乏尿の原因を考える【尿路閉塞,脱水,心不全,腎炎などなど...】
※2021/6/25加筆修正
今回は,「尿が出てないよー」の対応.
乏尿への対応の考え方の解説です.
■乏尿の定義
国家試験などで習う乏尿の定義は「1日尿量400ml未満」です.
しかし,乏尿,すなわち「尿が少ない」ってなんですかね?
そもそも,ヒトは尿を出すことで何をしているか.
それは
溶質の除去
です.
俗にいう,尿毒物質というやつです.
ヒトは1日に少なくとも500~600mOsmの溶質を除去しなければならないとされますが,尿を究極に濃くしても,尿の最大濃縮能は1200~1400mOsm/Lとされます.
つまり,計算すると,1日最低400~500mlの尿量がないと,除去しなければならない溶質が除去できない,尿毒症状態になってしまいます.
これが,一般的な乏尿の定義「1日尿量400ml未満」の由来です.
ただ,この乏尿の定義,正直いって実用的じゃありません.
例えば
「半日で120mlしか尿が出ていない」
これはどう考えますか?
乏尿の定義は「1日尿量」なので,もう半日待ちますか?
待つべきじゃないですよね?
その間に病態が悪化しかねません.
なので,実臨床で用いる乏尿の定義は「1時間当たり体重の半分(0.5ml/kg/hr)未満」です.
例えば,体重60kgの方の1時間尿が25ml(<30ml)なら乏尿ですね.
一方で,体重40kgの方の1時間尿が25ml(≧20ml)は乏尿ではありませんね.
こんな感じです.
さっきの例は,「半日で120mlしか尿が出ていない」なので,1時間尿量は10ml.体重20㎏未満の成人は考えにくいので,まず間違いなく乏尿でしょう.
実際,急性腎障害AKIのRIFLE分類でも「1時間当たり体重の半分(0.5ml/kg/hr)未満」が何時間続いたかで,初期のAKI Satgeを分類しています.

◆古典的乏尿の定義:<400ml/day
◆臨床的乏尿の定義:<0.5ml/kg/hr ☜実用的
■乏尿の原因
話を戻しましょう.
このように,ヒトが生きていくために最低量必要な尿量が保てない状態,乏尿.
この乏尿の原因には,どんな病態がるのでしょうか?
考え方として,腎前性,腎性(腎実質性),腎後性の3つに分けます.
■腎前性の乏尿
腎前性の乏尿とは,体液量の減少ないし有効循環血漿量減少によって,腎血流が低下することで起こる乏尿です.
乏尿の原因の中でその頻度は最多とされ,院外(外来)乏尿の70%,院内乏尿の40%を占めるとされます.
心不全や出血,脱水などが代表例.
■腎性の乏尿
腎性の乏尿は,腎実質性の乏尿とも呼ばれ,平たく言えば,「腎臓トラブル」です.
糸球体腎炎などが代表例.
■腎後性の乏尿
腎後性の乏尿は,尿が作られた後のトラブル,すなわち尿路閉塞です.
機械的閉塞と機能的閉塞に分かれます.
▼腎後性乏尿の原因➀:機械的閉塞
前立腺肥大・前立腺癌,尿管結石(両側),骨盤内腫瘍,後腹膜腫瘍 など
▼腎後性乏尿の原因➁:機能的閉塞
神経因性膀胱,薬物(抗コリン,抗うつ薬 など)
■【重要】実際の鑑別手順
1.まずは....
「乏尿の原因,最多は腎前性だから,まずは腎前性を考えるか....」
というのは間違いです.
まずは,必ず腎後性をルールアウトしてください.
なぜか?
考えてみてください.
前立腺肥大のため機械的に尿路閉塞し,乏尿になっている方.
治療は?
尿道カテーテルを入れておしまいですよね?(あくまで”乏尿の治療”の話)
尿は作られているんですから!
病態も治療も,腎性・腎前性とは明白に違うんです.
【小話】
研修医2年目で腎臓内科をローテーションをしていたとき,慢性腎不全でかかりつけの方が,Cr上昇+乏尿状態で入院してきました.
主治医の腎内スタッフの先生は,緊急透析を施行しましたが,ふと他のスタッフの先生が腹部CTをみると...両側水腎症になっているじゃないですか!
前立腺肥大による腎後性腎不全に血液透析をしてしまったわけです.
私は,7年たった今でも,(その先生には申し訳ないですが)このエピソードを反面教師にさせていただいています.
腎後性のルールアウトは簡単です.
導尿,腹部エコー,腹部CTなどで,膀胱に尿があるかどうか(尿が作られているか)を確認すればいいんです.
場合によって,水腎症や尿路を閉塞させる占拠性病変も見つかるかもしれません.
・まず腎後性をルールアウト
・腎後性=尿路の閉塞
・鑑別は,導尿,腹部エコー,腹部CTなどで,膀胱に尿があるかどうか(尿が作られているか)を確認すればいい

2.さぁ,次のステップだ!ところが...
腎後性をルールアウトをしたら,次のステップは,腎性か腎前性を考えることですね.
ここでは,やはり頻度の高い腎前性を念頭において対応するわけですが....
「よーし,この症例は脱水かな?どうかな?」
この疑問は,単純にして,in-out管理究極の命題です.
■腎前性腎不全の原因
上述しましたが,腎前性腎不全の原因は,腎血流の低下が本態です.
その背景には,体液量の減少ないし有効循環血漿量減少があります.
①体液量の減少
下痢,嘔吐,熱傷,出血などで体液を喪失している状態ですね.
病歴が診断の決め手になるでしょう.
②有効循環血漿量減少
一方,体液量の減少がなくても腎血流が低下することはあります.
それが,有効循環血漿量の減少であり,心不全,ネフローゼ症候群,肝硬変などの浮腫性疾患や,敗血症などによる血圧低下が考えられます.
■診断的治療:輸液チャレンジ
腎前性を疑った時,もっともよくとられる方法は,輸液チャレンジです.

時間や輸液量は心機能などのバックグラウンドにもよりますが,このスライドは一例ですね.
体液量の喪失が乏尿の原因であれば,輸液チャレンジで,尿量は改善してくるでしょう.
ただ,輸液チャレンジに反応しない=腎性腎不全ではありません.
輸液だけで尿量が改善しない腎前性腎不全があります.
代表的なものが,心不全です.
■そもそも輸液チャレンジとは何か:心臓の前負荷を上げている
そもそも脱水とは何か.
脱水ではなぜ血圧が下がるのか.
心拍出が下がるから.
なぜ脱水だと心拍出が下がるのか.
前負荷が足りないからです.
この流れを理解するために必要なのがフランクスターリングの法則です.
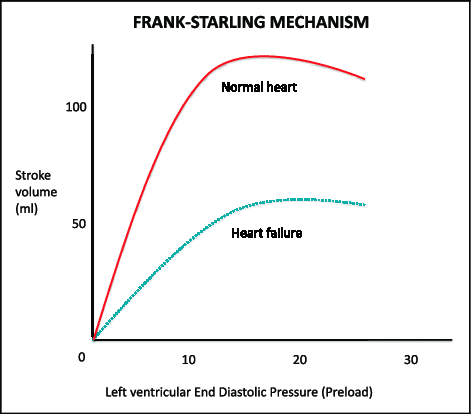
「October 2015NeoReviews 16(10):e575-e585」より
縦軸がStroke volume=1回心拍出
横軸がPreload=前負荷
です.
前負荷が下がれば,心臓は拍出を弱めます.(赤いラインほ左側)
ゆえに,体液量が減少すると有効循環血漿量が低下し,腎前性心不全となるんです.
輸液チャレンジをすれば,前負荷が増加し,心拍出は正常化.(赤いラインの左側から右側へ移動する)
有効循環血漿量が改善し,腎前性腎不全は改善するでしょう.
では,心不全ではどうでしょう.
心不全の心臓は,機能が低下しているので,緑のラインのようなフランクスターリング曲線になります.
すると,輸液チャレンジをしても思うように心拍出が改善せず,腎前性腎不全が改善しないんです.
≫フランクスターリングの法則を基礎から解説した記事はこちら.
■輸液チャレンジをしても前負荷が上がらない(上がりにくい)状態
また,ネフローゼ症候群や肝硬変,敗血症などは,血管内に水分がとどまりにくい状態です.
これらの病態では,輸液で体液量を補っても,水分が血管から間質に逃げてしまいます.
輸液したものすべてが間質に漏れるわけではないので,全く有効でないわけではないですが,思うように前負荷が上がらず,輸液チャレンジへの反応が悪いことがあります.
・腎前性腎不全の診断的治療は輸液チャレンジ
・輸液チャレンジが有効→体液量減少による腎前性腎不全
・輸液チャレンジ無効→心不全,ネフローゼ症候群,肝硬変,敗血症などの有効循環血漿量減少による腎前性腎不全,もしくは腎実質性腎不全
■腎性腎不全(腎実質性腎不全)の原因
腎性の腎不全は,ピュアに腎臓のトラブルなわけで,真の腎不全とも言えます.
原因を上げていたらキリがないので,そこはググってください.
スライドを1枚だけ投下しておきます.
(参考≫血尿・蛋白尿の鑑別方法)
■まとめ
臨床的乏尿の定義:<0.5ml/kg/hr ☜実用的
【乏尿の鑑別ステップ】
➀まずは腎後性をルールアウト:導尿,腹部エコー,腹部CT
➁体液量減少による腎前性が疑われれば,輸液チャレンジ →反応すればほぼ確定
➂-i) 浮腫性疾患(腎前性の一部)が疑われる場合は,専門家による循環管理を検討
➂-ii) 腎実質性が疑われる場合は,被疑薬の中止,もしくは腎臓の専門家による介入を検討.
こんな感じです.
鉄板なのは,腎後性の否定ですね.
病歴やその他の所見で体液量減少による腎前性腎不全が疑わしければ,輸液チャレンジがいいでしょう.
浮腫性疾患,とくに心不全による乏尿を改善せることは,場合によって相当難しいです.あきらめて専門家に相談してください.
腎実質性腎不全で,唯一非専門家でも対応できるのが,薬剤性腎障害です.
すぐに被疑薬を中止して様子を見てみましょう.
血尿やタンパク尿を認めたり,その他腎疾患を疑う所見があれば,腎臓内科に早期に相談しましょう.
この記事が気に入ったらサポートをしてみませんか?
