【今さら聞けない】カテコラミンの使い分け,これだけ知っとけばok【保存版】
※2021/4/13,こちら☟のページに改訂・改良した記事を掲載しました.
以下は,改訂前の過去記事です.
-----------------------------------------------------------------------------------
急性期の病院であれば,カテコラミンを使用しない病棟はほぼないかな,と思います.
「ショックの際のノルアドレナリン」
「蘇生の際のアドレナリン(ボスミン)」
「心不全にドブタミン」(☜これは循環器系の病棟のみかな?)
など,多くの場面で使用されます.
しかし,”カテコラミン”というグループを体系的に勉強しようとしたとき
・若手の医療者からすると,話が小難しくてとっつきにくく
・経験を積んでからだと,「今さら勉強するといっても,なにで勉強しよう...」
となる部分かなと思います.
今回は,そんなカテコラミン達の意味や違い,使い分けを解説します.
■カテコラミンとはなんぞ
化学構造的な話はしませんよ?(よく知らないですし←)
実用的な解釈でいえば,カテコラミンは循環作動薬の一種です.
また,循環作動薬であるカテコラミンの作用は
強心作用 と 血管収縮作用
に分けられます.
カテコラミンの多くは昇圧薬であり,血圧を上げます.
そこで,
血圧=心拍出量(CO)×血管抵抗
と考えれば,カテコラミンの作用は
心拍出を上げる(強心作用)か
血管抵抗を上げる(血管収縮作用)か
ということになるんです.
「カテコラミン使用で血流が悪くなる?」
カテコラミンを使用することで,臓器血流が低下することは以前から言われています.(Crit Care Med. 2003 Jun;31(6):1659-67.)
これは,血圧を上げるために働くα受容体作用が,生命維持に必要性の高い臓器に血流を再分布させるためです.
交感神経がたかぶっているときなので,野生の生き物であれば,戦闘中や天敵からの逃走中です.
腸管,肝臓,腎臓などの腹部臓器は,早期に犠牲とされるんです.
(戦闘中や逃走中に飯を食う生き物はいないですよね?)
脳や心臓の方が大事なんです.
とはいえ,必要時にカテコラミンの使用は渋ってはなりません.
確かに,不要なときにカテコラミンを使用するのは”悪”ですが,それ以上に,主要な臓器の灌流圧が下がることが困るから使用するわけです.
適切なカテコラミンの使用は,体血圧を上げることで,(主要組織から優先的に)血流(灌流圧)を改善させてくれます.
■カテコラミンごとの違い
カテコラミンの違いを感覚的にとらえる上で,一番好きなイメージはこちら☟
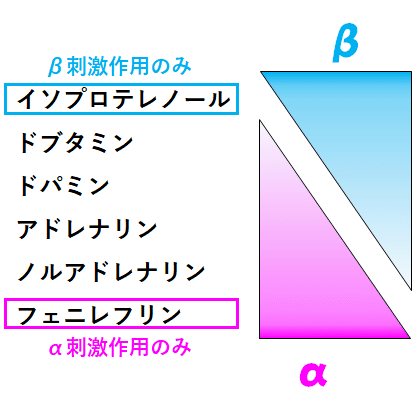
カテコラミンをザックリと分けるなら,β作用とα作用の割合です.
また,循環作動薬として重要になるβ作用はβ1作用,α作用はα1作用です.
β1作用は強心作用.α1作用は血管収縮作用.
と考えてください.
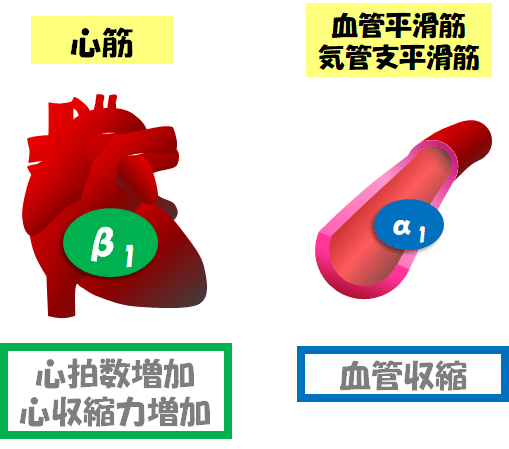
■The強心薬はドブタミン:なぜイソプロテレノールではないのか?
こう考えると,最も純粋な強心薬は,イソプロテレノールのように思えませんか?
β刺激作用だけですよ?
でも,実臨床でピュアな強心薬のイメージはドブタミンのはずです.
なぜでしょう?
これは,イソプロテレノールが血圧低下を起こすからです.
「え?なんで??β1刺激で心拍出が上がるだけじゃないの?」
だけじゃないんです.
β2作用が邪魔をします.
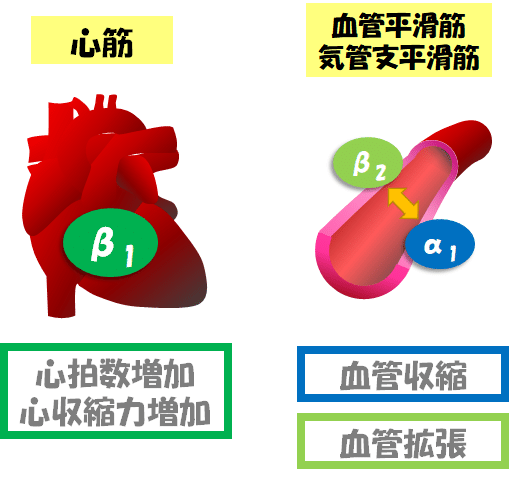
先ほどの図では割愛しましたが,β2作用は,α1作用と拮抗するように,血管を拡張させます.
イソプロテレノール以外のカテコラミンは,すべてα作用をもちます.
α作用があれば,β2受容体刺激による血管拡張効果は気になりませんが,イソプロテレノールはピュアなβ刺激薬.
このピュアさが仇(あだ)となって,血圧が下がってしまうんです.
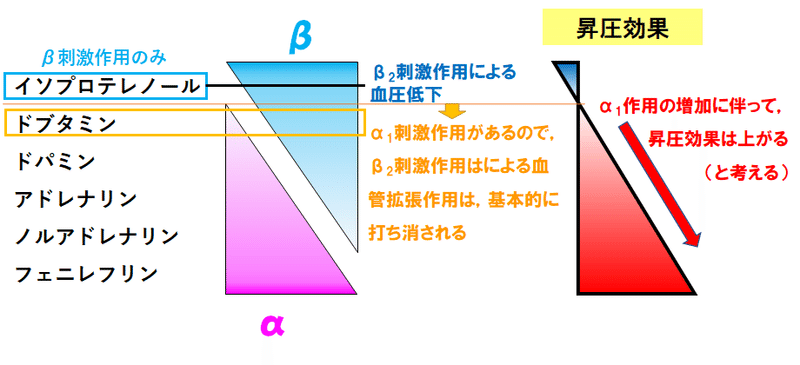
この図はあくまでイメージです.
ドパミンとか,投与速度で作用変わるので話がややこしくなります(詳細後述)
あえて言うなら
イソプロテレノール<<<ドブタミン≦ドパミン≦アドレナリン・ノルアドレナリン・フェニレフリン
くらいですかね?
強心薬を使用したいときは,循環不全ですよね?
確かにイソプロテレノールは心拍出量は増やすと思いますが,循環不全において,血圧が下がりうる薬剤は,ちょっと使用しづらくないですか?
これが,イソプロテレノールをピュアな強心薬として用いない理由➀です.
理由➁として,強すぎるβ刺激作用から,頻脈や頻脈性不整脈を起こすリスクが高いことが挙げられます.
循環不全の症例が,心房細動とかになると,まあまあ厄介です.
イソプロテレノールは,病的徐脈への一時的な対応や,不整脈の誘発には有用です.強心薬としては用いません.
以上のことから,”β2作用による血圧低下とちょうどよく拮抗してくれるギリギリのα作用をもつ強心薬”として,ドブタミンが強心薬として用いるカテコラミンのスタンダードです.
【イソプロテレノールの出番】
➀徐脈時の緊急対応
カテコラミンのなかでも頻拍化させることに長けているので,病的徐脈時の緊急対応の選択肢にはなります(ペーシングまでの時間稼ぎ).
ただ,繰り返しにはなりますが,血圧が低下するかもしれないので要注意です.
血圧低下を気にしたくない場合は,ドブタミンやドパミン(中等量以上)の方がbetterです.
➁不整脈アブレーション時の誘発
催不整脈性が強いことを利用した使い方.
細かい電気生理学的なところは説明できませんが,実際に用いられています.
➂チルト試験(Head-up tilt test)の薬物負荷
血管迷走神経反射は,左室機械受容器の刺激が誘因となります.
ゆえに,体位変換で失神を誘発できなかった際は,ピュアなβ刺激を与えるイソプロテレノールの負荷が選択されることがあります.
(これはESCやJCSのガイドラインでも推奨されている方法)
ただし,注意点として,虚血性疾患症例,大動脈弁狭窄症例などのチルト試験ではイソプロテレノール負荷は禁忌(使いづら!).
■血管収縮薬のスタンダードは?ノルアドレナリン vs フェニレフリン
では,今度は”最も純粋な血管収縮薬”はなんでしょう?
ここもイソプロテレノールのときと同様の罠があります.
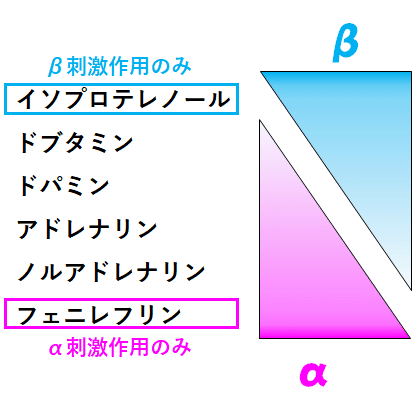
つまり,ピュアなα刺激薬であるフェニレフリンは,”ピュアな血管収縮薬”ではあるのですが,一般的なショック時の血管収縮薬としてはノルアドレナリンを使用します.
「なんでフェニレフリンじゃないの?今度は何が問題なの??」
理由は2つ.
【理由➀】
フェニレフリンの作用で血管収縮が起きると,圧受容器反射によって徐脈となる可能性があります(反射性徐脈).
【理由➁】
フェニレフリンは血管収縮薬なので,後負荷を高めます.
ゆえに,1回心拍出(SV)は低下します.
β1作用が少しあるノルアドレナリンは,この2点の問題をいい具合に打ち消します.
すなわち,β1刺激による陽性変時作用が反射性徐脈を打ち消し,陽性変力作用が後負荷上昇を打ち消します.
まとめると
フェニレフリンはHRやSVを低下させる可能性(心拍出を低下させる可能性)があります
が
ノルアドレナリンにその不安はほぼありません.
ゆえに,通常,循環不全時に使用を検討する血管収縮薬のスタンダードはノルアドレナリンになるわけです.
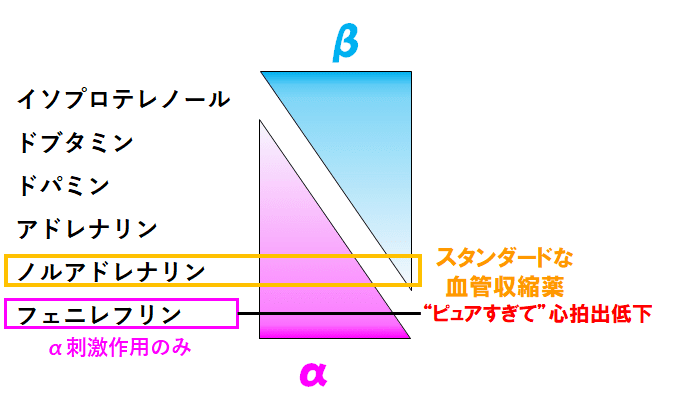
【フェニレフリンの出番】
・頻脈にさせたくない時.
・血圧は下がっているが,循環不全ではない時.
・心負荷を上げたくない時(?).
などが考えられます.
ただ,ノルアドレナリンでも頻脈で困ることはほぼないんですけどね.
むしろ,循環不全の場合,ある程度の頻脈は適当な代償作用です.
この頻脈を抑え込むと循環不全を助長することがあるので,個人的には循環不全にフェニレフリンは使用しません.
これらの条件を満たしやすいのは,全身麻酔時の麻酔薬による血圧低下です.麻酔薬に拮抗させるイメージなんですかね?
術侵襲で頻脈にもなりやすいですしね.
もうひとつ,フェニレフリンがよく使用されている場面に,透析時の血圧低下,があります
しかし,これは正直,なぜ用いられているかわかりません.
「心負荷をあげない」などのフレーズを見受けますが,フェニレフリンも血管抵抗を上昇させる時点で心負荷はかかります.
その点,ノルアドレナリンでも問題ない気もするのだが...
慣習ですかね...?(知っている方いたら,TwitterでDMください)
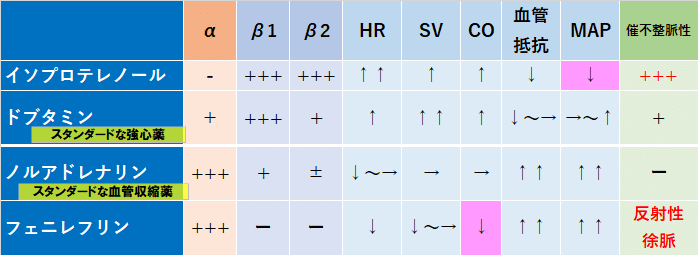
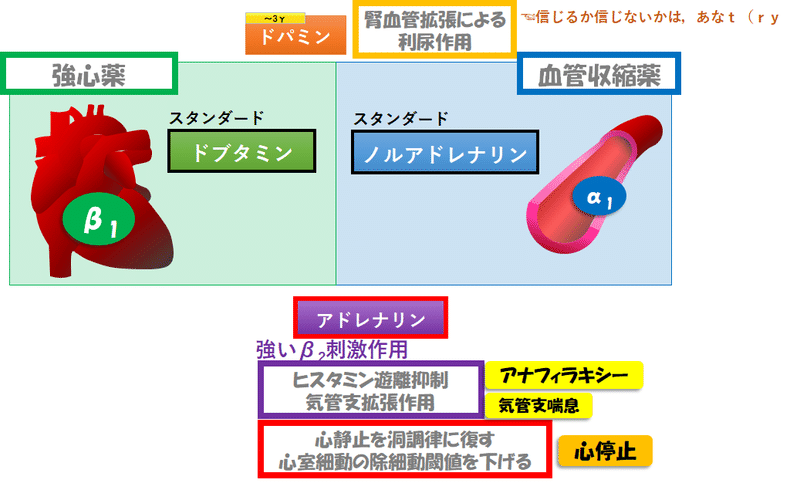
■カテラミンの使い分け:まとめ➀[強心薬と血管収縮薬]
ということで,平易にカテコラミンの使い分けをまとめると
・強心薬として心拍出量(CO)を上げたいときは,ドブタミン
・血管収縮薬として血管抵抗を上げたいときは,ノルアドレナリン
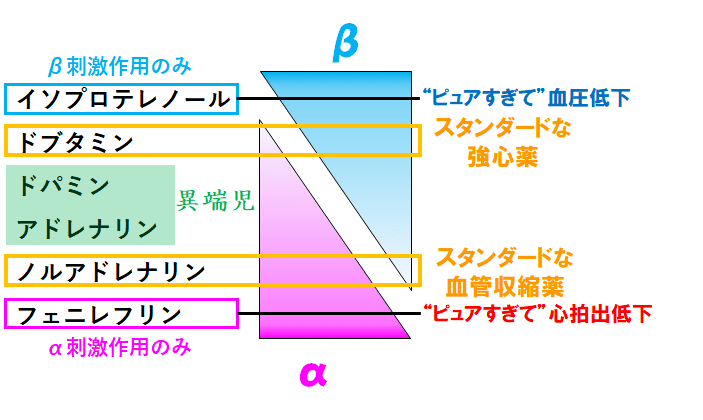
※α作用/β作用のバランスがエキセントリックなドパミンとアドレナリンは”異端児”とさせていただきました.詳細は後半で説明します.
☟つまり,端的な理解はこれでok
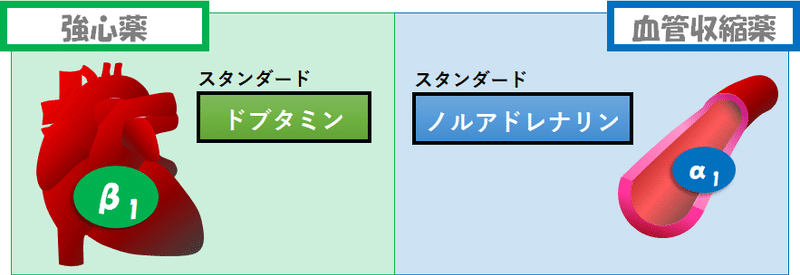
作用を表にすると,こんな感じ☟(異端児は便宜的に排除)
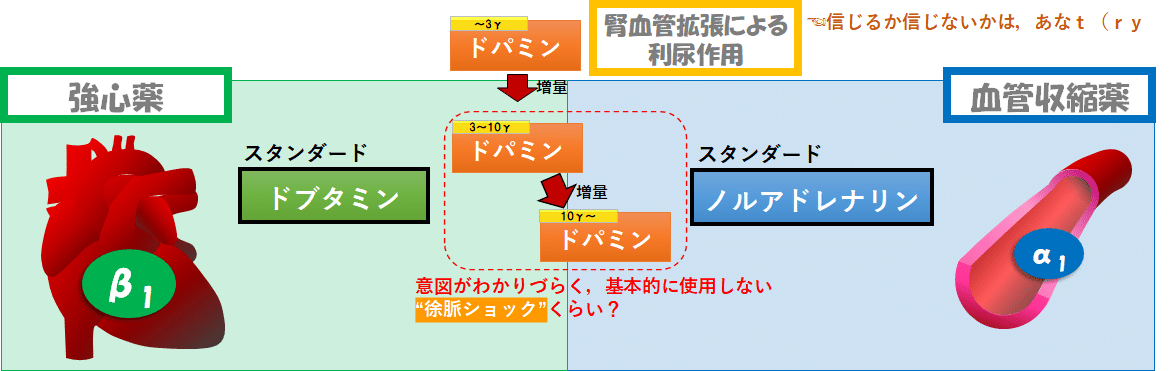
■異端児➀ドパミン:投与速度によって作用が変わる
作用が特殊なカテコラミンとして,まずはドパミンを紹介します.
ドパミンは,α受容体,β受容体に作用するだけでなく,ドパミン受容体にも作用します.
ドパミン受容体作用は,他のカテコラミンにはありません.
また,投与速度に応じてメインの作用が変わってくることが,混乱を生む薬剤です.
ドパミンの作用は3段階の投与速度で論じられます.
1.低用量(1~3γ):腎動脈拡張作用(利尿作用?)
(厳密な用量は諸説ありますが)2γ前後の低用量ドパミンは,ドパミン受容体作用中心となり,腎動脈拡張作用がメインの作用になるとされています.
強心作用は乏しく,昇圧作用はほぼないと考えます.
じゃあ何の目的で使うのか.
それは,腎血流増加→尿量増加,という利尿効果を期待した利尿作用です.
このことから,低用量のドパミン(low dose DOA)を”Renal doseのドパミン”と呼んだりします.
2.中等量(3~10γ):強心作用中心
β作用,つまり強心作用が中心となります.
用量を増やすにつれて,α作用(血管収縮作用)も増してきます.
3.高用量(10γ~):血管収縮作用中心
この用量になると,β作用(強心作用)は頭打ちで,増量の意図はα作用(血管収縮作用)の強化になります.
ちなみに,この3段階の境目(区切り)の投与速度は,教科書によって違う速度が書かれています.
本稿でとりあげた区切りはあくまで参考値だと思ってください.
■ドパミンの欠点
・なくても困らない.意図がわからない.無駄が出やすい.
中等量以上のドパミンは,強心作用+血管収縮作用です.
ゆえに,ドブタミンとノルアドを組み合わせれば再現可能な作用であり,なくても困らない作用です.
また,強心作用と血管収縮作用の割合が見えないので
「ドブタミンを開始/増量するとき」は心拍出量をあげたいとき
「ノルアドを開始/増量するとき」は血管抵抗をあげたいとき
と,目的がわかりますが,
(Renal dose以外の)ドパミンは,意図がわからないんですよ.
「結局,何がしたいの?」
となります.
「とりあえず昇圧したいから」もNG.詳細は後述
さらに,不必要な強心作用は,催不整脈性などが有害事象を生みます.
強心作用と血管収縮作用をしっかり切り離して,最小限の強心作用にした方が,無駄が少なくないですか?
・利尿作用(Renal dose)にエビデンスが得られなかった.
ドパミンをあえて選択する理由として,Ranal doseがありえます.
ドパミン受容体作用は,独特ですからね.
実際にその効果を信じて多く使用されていた時代もありました.
しかし,時代の変遷の中で,ROSE(Renal Optimization Strategies Evaluation)試験などのRCTによって,利尿作用と腎保護効果が否定されてしまいました.(JAMA. 2013;310(23):2533-2543. )
薬理作用としての腎血管拡張作用は確かに存在するようですが,臨床的なアウトカムに結びつけられない,というのが現状であり,エビデンスは乏しい使用方法です.
・ショックの第一選択薬にもなれなかった.
「心拍出も血管抵抗も上がるんだから,昇圧薬としては最適のはず!」
という考えが長いこと根強く存在しました.
対抗馬として,”スタンダードな血管収縮薬”ノルアドレナリン.
いわゆる「ドパミン vs ノルアドレナリン論争」です.
この論争の節目になったのが,あらゆるショック患者1600人を対象に,昇圧薬としてのドパミン vs ノルアドを評価したSOAPⅡ試験です.
結果は「死亡率に差はないが、(催不整脈性などの)有害事象はドパミンで有意に増加」というものでした(N Engl J Med. 2010 Mar 4;362(9):779-89.)
この試験結果を受け,(心原性ショックを含め)昇圧薬の第一選択薬はノルアドレナリンになりました.
【勘違いを回避:ドパミンが悪いというより...】
「あーなんだ.ドパミンとかホントに要らん薬なんだなー」ってなると思いますが,ちょっと注意.
重要なことは,あくまでも強心作用は(ドパミンに限ったことではなく)予後を改善させないということ.
その原因として,催不整脈性や心筋酸素需要の増加が挙げられます.
言い方を変えれば,昇圧薬としてはノルアドレナリンの方が優れていただけ.
ドパミンは,強心作用が蛇足だっただけです.
■ドパミンの結論(私見あり)
●中等量以上のドパミンを使用するくらいなら,ドブタミンとノルアドレナリンを組み合わせて使用した方がよい.
循環作動薬がは,最小限の強心作用で,明確な目的のもと,使用する.
●昇圧薬としての第一選択はノルアドレナリンであり,ドパミンを昇圧薬の第一選択としてあえて使用する場面は基本的にない.
催不整脈性が問題です.
徐脈傾向の時にあえて選択する,という使い方をする場合は散見されます.
●低用量(Renal dose)は,利尿作用や腎保護作用のエビデンスは乏しい.
利尿を期待して使ってダメなわけではないです.
ただし,信じるか信じないかは...
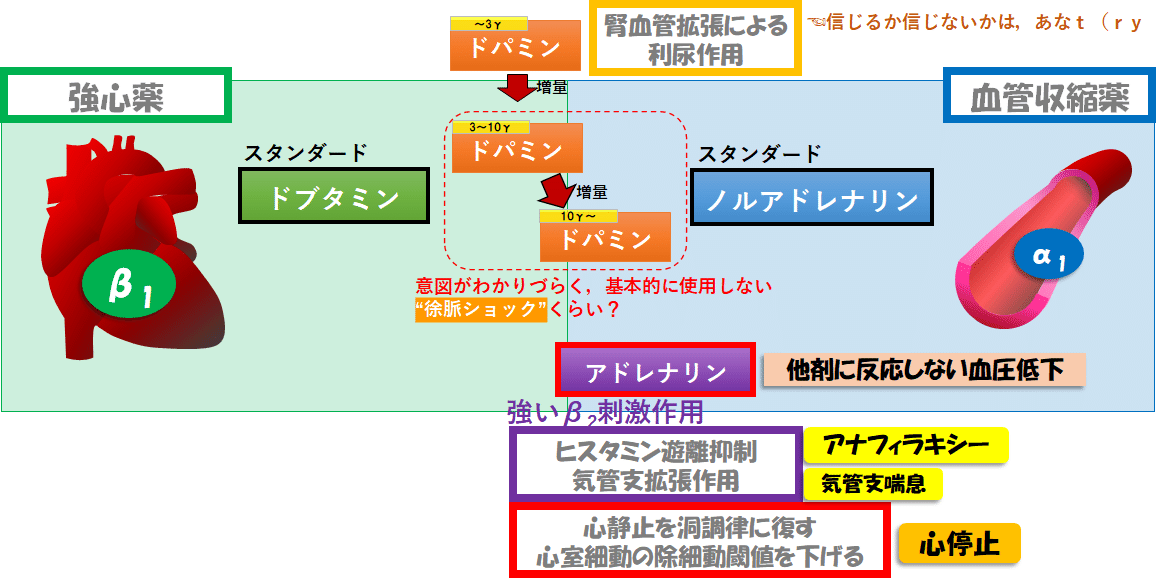
■異端児➁アドレナリン:心肺蘇生のエース&強いβ2作用による特殊性
次に,もう1つの特殊なカテコラミンとして,アドレナリンを紹介します.
アドレナリンは,ノルアドレナリンと同等のα作用を持つとされます.
また,アドレナリンよりはるかにしっかりとしたβ作用も持ちます.
加えて,(β1だけでなく)β2作用も強いことが,アドレナリンの特殊性を生んでいます.
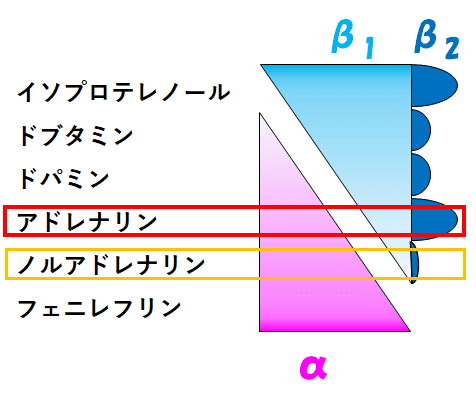
※ノルアドレナリンがβ2作用をほぼ有さないことは重要.
※アドレナリンのβ2作用は,ドブタミンやドパミンよりも強いとされ,イソプロテレノールとの比較はあまり見たことがないので,同列と表現しています.
アドレナリンのいい適応➀:すべての心停止
心停止には,心室細動(VF),無脈性心室頻拍(pulseless VT),無脈性電気活動(PEA),心静止(Asystole)の4種類が存在します.
アドレナリンは,4つすべての心停止に適応がある,心肺蘇生の必須薬剤です.
ショック非適応リズムとされるPEAとAsystoleでは,できるだけ早期の投与が,自己心拍再開の可能性を高め神経学的予後も改善するとされています.
ショック適応リズム(VF,pulseless VT)では,電気的除細動が優先されるものの,ショックに反応しなかった場合は投与が推奨されます.
アドレナリンが心停止に推奨される理由としては
・強いα受容体作用による末梢血管や大動脈の収縮で,冠動脈の灌流および脳血管の灌流を増加.
・心室細動の細動波の振幅が増大し,除細動効率を改善させる.
・Asystoleを洞調律に復しやすくさせる.
などが言われています.
これは,ほぼα作用だけのノルアドレナリンでも,β作用のしっかりしたイソプロテレノールでも,叶えられない効果です.
双方の効果がバランスよく組み合わさったアドレナリンだから可能な,唯一無二の効果といえます.
【心停止対するアドレナリンの欠点】
・β受容体作用が心筋酸素需要を上げてしまう.
(だからと言って,β作用の弱いノルアドレナリンは,自己心拍を再開させる作用が弱くなってしまうので,蘇生には用いません.)
・α受容体作用が血小板を活性化することで脳虚血を悪化させるという懸念もあようです.
このような欠点もあり,「アドレナリンが心肺蘇生の用いる際の100点満点の薬剤」というわけではないですが,今のところエビデンスベースで,アドレナリンを上回る薬剤が存在しない,というのが現状です.
アドレナリンのいい適応➁:アナフィラキシー
アドレナリンの特徴として,(他のカテコラミンに比して)β2作用が強いことを説明しました.
β2作用は,(イソプロテレノールの説明でもしたように)血管拡張作用があり,循環動態的には邪魔になりうる好ましくない作用です.
しかし,血管だけでなく,気管支も拡張させる作用や,ヒスタミンの遊離抑制作用があることが,アドレナリンの強みとなっています.
気管支拡張作用+ヒスタミン遊離抑制作用+蘇生に使用されるほどの強力な循環補助作用
という見方から,(ショックも含めた)アナフィラキシーの良い適応となっています.
アナフィラキシーの既往がある患者さんが持ち歩くエピペンも,アドレナリン製剤ですよね.
アドレナリンのその他の適応
その他のアドレナリンの出番も紹介します.
i)気管支喘息発作
強い気管支拡張作用がありますからね.
ただし,催不整脈性や血圧上昇などの副作用が懸念されるので,安易には用いず,他剤耐性の際の最終手段だと考えてください.
ii)他剤不応のショック
ノルアドレナリンやピトレシンなど,他の血管収縮薬に反応しないショックなどで,(併用)持続投与を検討されることがあります.
しかし,この際も催不整脈性や血圧上昇などの副作用が懸念されるので,最終手段にしましょう.
■アドレナリンの立ち位置:ノルアドレナリンと比較
これまでのアドレナリンの解説を,わかりやすく表現するならば
ノルアドレナリン+気管支拡張+ヒスタミン遊離抑制+蘇生
というイメージでしょうか.
ノルアドレナリン以上に注意しなければならない点として
催不整脈性,心筋酸素需要の増加
などが挙げられます.

■カテラミンの使い分け:まとめ➁[異端児も加えると]
つらつらまとめましたが,実用性のある形でまとめたカテコラミンの立ち位置はこんな感じ☟
今回の記事ではカテコラミンの解説をしたので,ピトレシンやPDE阻害薬など,カテコラミン以外の循環作動薬には言及しませんでした.
それらも入れると,こんな感じ.
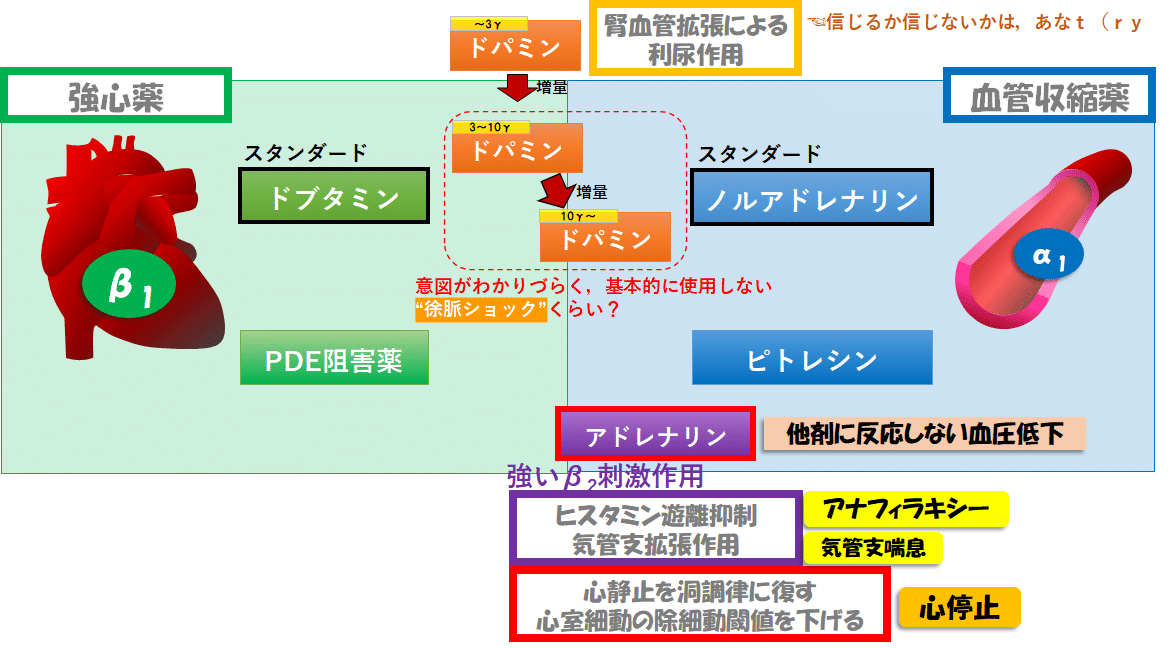
でも,煩雑なんで,まずはこの理解でいいと思います☟
今回の話は以上です.
本日もお疲れ様でした.
この記事が気に入ったらサポートをしてみませんか?
