【圧倒的エビデンスの糖尿病薬】ビグアナイド(メトホルミン)について【乳酸アシドーシスは気にされすぎ?】
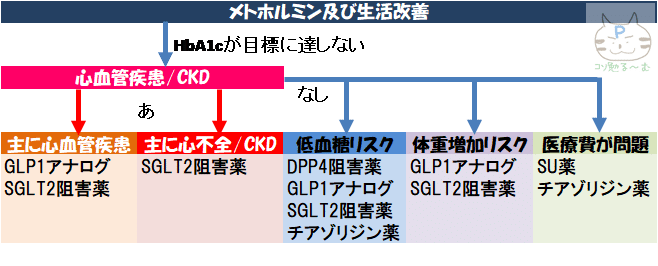
生命予後を改善する糖尿病薬はメトホルミンのみです.
「え!?あんなにいっぱい糖尿病薬があるのに!?」
現在存在する血糖降下薬は9種類(経口薬7種類,注射薬2種類).
こんなに多くの種類があるのに,生命予後を改善したエビデンスが確立されているのはメトホルミンのみです.(大事なことなのry)
今回は,エビデンスの王様的な絶対的血糖降下薬,ビグアナイド(メトホルミン)の話です.
■ビグアナイドの作用機序
ビグアナイドの作用は,肝糖新生抑制です.
インスリン抵抗性改善薬にカテゴライズされますが,厳密な意味でのインスリン抵抗性改善薬ではありません.
肝糖新生抑制のメカニズムは未解明ですが,肝細胞でのグルカゴンシグナルを,メトホルミンが阻害することがわかっているようです.
その他,オートファジー調節機構や腸管内細菌叢への影響,終末糖化産物の産生抑制作用など,多様な作用の報告があるのですが,詳細は割愛します.
■エビデンスとガイドラインの推奨
メトホルミンといえば,エビデンス.
なんのエビデンスかと言えば,総死亡減少(生命予後改善)のエビデンスがあります.(UKPDS34.Lancet. 1998 Sep 12;352(9131):854-65.など)
米国の糖尿病治療ガイドラインを見ても
“まずは生活習慣改善とメトホルミン”
というような推奨です.
血糖降下作用と独立したイベント抑制効果を買われているからです.
日本人における研究でも,各種糖尿病治療薬の心血管イベント抑制作用をみた結果,ビグアナイド薬のみが有意に40%イベント発症を抑制しています.(BMC Endocr Disord. 2015 Sep 17;15:49.)
また,同研究では,日本で多用されているDPP4阻害薬の心血管イベント抑制作用がSU薬と変わらない程度であることが同研究で示されています.
ちなみに,日本糖尿病学会が作成しているガイドラインでは,第一選択薬はメトホルミンと明示されていないんですよね.(推奨が高いことは書いてありますが)
なぜなんでしょうか...
■メトホルミンが敬遠される理由
前述したエビデンス面での優位性の他,
・(インスリンやSU薬で問題となる)体重増加作用がなく
・単剤では低血糖も少なく
・(DPP4阻害薬やSGLT2阻害薬などで問題となる)薬価も安価
という良いこと尽くしです.
ここまでの話では,「メトホルミンを選ばない理由」がなさそうですよね?
それでも,実際に臨床をやられている先生方が,メトホルミン以外の薬剤を選択することがあるのは,禁忌のバリエーションの多さによるところでしょう.
ビグアナイドの禁忌
・重度の腎機能性障害(eGFR<30)/透析患者
・重度の肝機能障害
・心不全や呼吸不全で低酸素血症を起こしやすい状態
・脱水,もしくは脱水となりやすい状態(下痢・嘔吐,経口摂取が困難など)
・過度のアルコール摂取
・重症ケトーシス/飢餓状態
・重症感染症,手術前後
・妊娠
確かに多いので,気が引けるのもわかります.
特に,腎不全や脱水は,高齢化社会では無症候性に容易に潜んでいるリスクなので,不安になります.
そして,これらの禁忌は,ほとんどが乳酸アシドーシスのリスクを懸念して定められたものです.
乳酸アシドーシスの存在こそ,メトホルミンの圧倒的なエビデンスに霞をかけているものの正体だと考えています.
■乳酸アシドーシス:メトホルミンの負のレッテル
メトホルミンによる乳酸アシドーシスの発生は非常に稀です.
乳酸アシドーシスのリスクとされる造影剤の使用頻度が多い循環器内科の私も,メトホルミンの関与が考えられた乳酸アシドーシスの経験は1例のみです.(その症例も疑いの域を出ませんでした.)
乳酸アシドーシスの症状やリスクを確認します.
【乳酸アシドーシスの症状】
乳酸アシドーシスの症状は,胃腸症状(悪心、嘔吐、腹痛、下痢),倦怠感,筋肉痛などであり,特異的なものはありません.
胃腸症状に関しては,ビグアナイド投与開始初期によくある副作用でもあるので,症状で診断するのは不可能に近いです.
乳酸アシドーシスが怪しかったら,必ず(乳酸計測込みの)血液ガスを測りましょう.
【乳酸アシドーシスのリスク】
「メトホルミンの適正使用に関するRecommendation」に記載されている,”乳酸アシドーシスの症例に多く認められた特徴”を提示します.(先ほどの禁忌事項とも重複します)
【乳酸アシドーシスの症例に多く認められた特徴】
1) 腎機能障害患者(透析患者を含む)
2) 脱水,シックデイ,過度のアルコール摂取など
3) 心血管・肺機能障害,手術前後,肝機能障害などの患者
4) 高齢者
これをみれば,「あー,さっきの禁忌は,やっぱり禁忌だなー」と思いますよね.
ただ,繰り返しますが,メトホルミンによる乳酸アシドーシスはほぼほぼ実臨床では見ません.
これは
十二分にみんなビビってる
からだと思ってます.
しかし,その”ビビり”,過剰になってませんか?
■「メトホルミンを選ばない理由」がなければメトホルミンを選択するのが基本的なルール
「メトホルミンを選ばない理由」の話しましたが,大事なことは,まさにここです.
現在のエビデンスや推奨を勘案すれば
「メトホルミンを選ばない理由」がなければ,メトホルミンを選択する
というのが定石になります.
もう一度禁忌を確認しましょう.
ビグアナイドの禁忌
・重度の腎機能性障害(eGFR<30)/透析患者
・重度の肝機能障害
・心不全や呼吸不全で低酸素血症を起こしやすい状態
・脱水,もしくは脱水となりやすい状態(下痢・嘔吐,経口摂取が困難など)
・過度のアルコール摂取
・重症ケトーシス/飢餓状態
・重症感染症,手術前後
・妊娠
見方を変えましょう.
➀GFR≧30は使用可能です.
➁しっかり経口摂取できているなら,痩せている人には使用可能です.
➂高齢者は(直接的には)禁忌ではない
➀GFR≧30は使用可能
腎機能に関しては,ギリギリを攻めたくない気持ちはわかりますが,この腎機能の縛りは,2019年に緩くなった経緯があります.(欧米は2016年に既に緩くなっていました.)
具体的には,もともと「中等度以上の腎機能障害で禁忌」だったのが,「eGFR30未満は禁忌」となりました.
「中等度以上」とあえてファジーにされていたので,統一されたCut off値がなかったわけですが,だいたい「eGFR45未満」程度を禁忌にしている医師や施設が多かったのではないでしょうか?
この縛りが緩くなったという経過から感じたことは3つ.
・メトホルミンの有効性が,(今さらだけど)重視された
・言うほど,腎機能はビビらなくていい,という見地がコンセンサスとなった
・RecommendationがCut off値を明確にしてくれることで,責任問題を考えたときに安心になった
少し,メトホルミンを使いたくなりませんか?
これが世の流れですから.
メトホルミンは,古い薬ですが,現役バリバリの最前線の薬剤なんです.
ちなみに,腎機能障害患者に係る1日最高用量の目安については以下の通り
■eGFRとメトホルミン1日最高投与量の目安
・60≦eGFR<90 2250 mg
・45≦eGFR<60 1500 mg
・30≦eGFR<45 750 mg
・eGFR<30 禁忌
➁しっかり経口摂取できているなら,痩せている人には使用可能
患者さんのBMIによって,メトホルミンの適応を選択する意見もあるようです.
しかし,BMI低値症例に使用を禁ずる根拠となる,明確な報告やデータはないです.
痩せてる人に使いたくなくなる気持ちはわかまけすけどね?
肥満患者でインスリン抵抗性が高くなりやすいからですからね?
でも,とにかく痩せている症例では使用を控えるべきという客観的な根拠はないので,経口摂取がしっかりとれているなら,普通に使用してください.
(注意:経口摂取がしっかりとれていない,飢餓状態などは,わけが違いますので,ごちゃ混ぜにしないようにしてください.)
➂高齢者は(直接的には)禁忌ではない
また,高齢者への使用も,脱水や腎機能障害などの出現しやすさを懸念して,使用が敬遠されやすいです.
私も,使用する場合は慎重に使用しますし,経口摂取が安定していない方や,意識障害・認知機能の高度低下がみられる方などには使用しないようにしています.
しかし,”使用禁忌”ではありません.
実際,先ほども参照した「メトホルミンの適正使用に関するRecommendation」でも,”75歳以上でも慎重に使用可能であること”は明記されています.(このRecommendationは2020年にも改訂されており,最近の知見として信頼があります.)
経口摂取困難,寝たきり,全身状態不良患者には投与しない,というのは前提ですが,高齢者でもメトホルミンの使用はしっかり検討しましょう.
■禁忌は禁忌として,そもそも本当にメトホルミンが乳酸アシドーシスを増やすのか?
禁忌症例で薬剤を使用してはならないのは大前提なんですが,この禁忌の根底にある”メトホルミンと乳酸アシドーシスの関係”は本当に存在するんでしょうか?
実は,コクランレビューでは,「メトホルミン投与で乳酸アシドーシスは増加しない」と報告されているんです.(Cochrane Database Syst Rev. 2010 Apr 14;2010(4))
また,「Incidence of lactic acidosis in patients with type 2 diabetes with and without renal impairment treated with metformin: a retrospective cohort study.(Diabetes Care. 2014 Aug;37(8):2291-5.)」でも,腎機能で層別化して乳酸アシドーシスの発症頻度を観察した結果,メトホルミン投与で乳酸アシドーシスは増えない,という結論でした.
この英国での報告ののち,欧州では2016年にメトホルミン投与の禁忌が「eGFR<30」となったわけです.(前述の通り,本邦の改定は2019年)
よって,「eGFR<30は禁忌」という腎機能の縛りさえ遵守していれば,ほぼほぼ乳酸アシドーシスの発生はない,と考えていいでしょう.
■その他,メトホルミン使用上の注意点:
➀造影剤使用
みんなすごく気にしますよね?
意外に知られていないかもしれませんが,ガイドライン上は,eGFR≧60であれば中止の必要はありません.
結局,
造影剤腎症→腎機能増悪→ビグアナイド蓄積→乳酸アシドーシス
という病態を懸念しているだけなので,そもそも造影剤腎症のリスクが低い患者さんで中止する意味はほとんどないんです.
ただ,実際は施設の基準に従うより他ないとは思います.(「ガイドラインで必要ないって言ってるんだから,俺は中止しないんだ!!」といって荒ぶることがないようにしてください...)
言いたいことは
(腎機能が悪くなければ)そこまでビビる必要はないよ
ということです.
➁具体的な投与方法
i) 用量依存性
メトホルミンの血糖降下作用は用量依存性があることがわかっています.
(腎機能正常であれば)標準投与量の1500mg/dayを目指すのが基本です.
ii) 増量方法
メトホルミンで多い副作用に消化器症状があります.
特に下痢が多いんですが,この下痢の副作用は使用し続けていると治まっていくことが多いんです.
ゆえに,下痢症状が出ても数日間は減量せずに様子をみてください.
上述のような用量を目指すときは,ゆっくりと根気強く,少しずつ増量していきましょう.
iii) アドヒアランス向上のための工夫
添付文書上は,1日3回投与ですが,1日2回投与でも薬剤効果が得られることがわかっています.(ちなみに,1日1回投与は適切でないとされます.)
また,投与タイミングは,本邦では食後投薬が多いと思いますが,欧米では食前投薬が基本です.つまり,食事の前後は問わないので,患者さんとよく相談して,服薬アドヒアランスが良い投与方法に工夫しましょう.
■まとめ
つらつら説明しましたが,最も言いたいことは
「メトホルミンを選ばない理由」がなければ,メトホルミンを選択する
が基本であること.
エビデンスが最強だからです.
禁忌を再々度確認すると
ビグアナイドの禁忌
・重度の腎機能性障害(eGFR<30)/透析患者
・重度の肝機能障害
・心不全や呼吸不全で低酸素血症を起こしやすい状態
・脱水,もしくは脱水となりやすい状態(下痢・嘔吐,経口摂取が困難など)
・過度のアルコール摂取
・重症ケトーシス/飢餓状態
・重症感染症,手術前後
・妊娠
経口摂取ができていれば痩せている人でも検討すべき.
高齢者も例外なく使用を検討すべき.(用量や腎機能は慎重に経過をみつつ)
禁忌をしっかり把握して,ビビらず使おうビグアナイド
ということで今回の話はおしまいです.
本日もお疲れ様でした.
この記事が気に入ったらサポートをしてみませんか?
