循環不全の気づきかた
病棟やERにおいて, 「ショックではないが循環が崩れている/崩れそうだ」という認識はとても重要.
早期に気づいて対応することで, その後の病態の早期安定化にもつながるし, 循環不全において後手後手に回るとその後のリカバーがとても大変である.
このような循環不全予備群の徴候を, 一部の医療者は「なにか変」とか, 「嫌な感じ」として捉えているかもしれない.
ここでは, そこをちょっと言語化してみよう(自分の方法です)
循環不全を評価する方法
■ショックに至る前の循環不全を検出するにはqSOFA, Shock Index, 膝(Mottling), 手足(CRT: Capillary refilling time)に注目.
[チェック項目]
■qSOFA: 呼吸数≥22回/分, 意識障害(GCS<15), 収縮期血圧≤100mmHgの3項目中2項目以上満たせば敗血症の可能性を示唆. また敗血症患者以外でも死亡リスク, 重症化リスクを予測するのに有用.
■Shock Index: 心拍数/収縮期血圧で計算. SI>0.7は循環不全を示唆する.
■膝: Mottling(網様紅斑)を評価する.
■手足: Capillary refilling time(CRT: 毛細血管再充満時間) ≥4秒で循環不全を示唆する. ただし, 外気温が低い場合は解釈に注意が必要.
qSOFA
■qSOFAは呼吸数 ≥22回/分, 意識障害(GCS<15), 収縮期血圧≤100mmHgの3項目で評価され, バイタルサインのみで判断できるため, ERや病棟急変時には有用な判断指標の1つとなる.
□意識障害は少しでもおかしければ有意と捉える(GCS<15)が, GCS<14ではより死亡リスクの上昇に関連するため, 注意が必要(JAMA. 2017 Jan 17;317(3):301-308.) (JAMA. 2016 Feb 23;315(8):762-74. )
□ERにおける敗血症患者の評価ではqSOFAはSOFA, APACHE IIなどと同等の予後予測能があり, qSOFA≥2項目では要注意(Am J Emerg Med. 2016 Sep;34(9):1788-93.)(JAMA. 2017 Jan 17;317(3):301-308.).
□ICUでの敗血症患者群の評価では, qSOFAの有用性は低下し, SOFAスコアを用いて評価すべきである(JAMA. 2017 Jan 17;317(3):290-300.).
■また, 敗血症患者のみならず, ER受診患者全体, 非敗血症患者でもqSOFAは死亡リスク(1点上昇毎にOR 3.05[2.66-3.49]), ICU管理リスク(OR 1.96[1.81-2.13])と相関性が認められ, 重症度を評価する方法として簡便, 且つ有用と言える(Ann Emerg Med. 2017 Apr;69(4):475-9).

MottlingとCRT
■循環不全で最も早期に血流が抑制される臓器は皮膚, 腸管, 筋肉であるため, 皮膚の循環不全兆候に敏感になると循環不全の早期発見, 対応につながる. 皮膚の循環不全兆候としてMottlingとCRTがある.
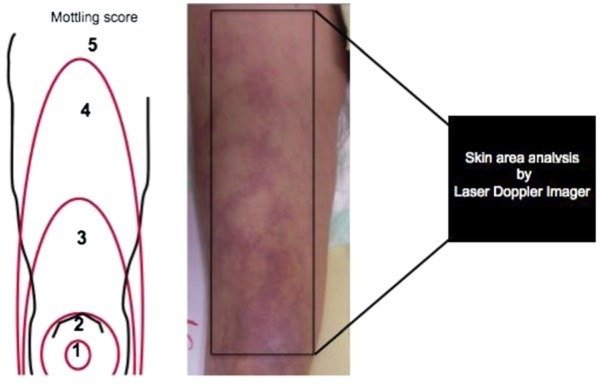
■皮膚血流が低下するとMottlingが生じる. 膝周囲で認められることが多く, その範囲の応じて1-5でスコア化(Mottlingスコア)する(図1)(Ann Intensive Care. 2013 Sep 16;3(1):31.).
□Mottlingの有無, 持続時間はICU患者における予後に相関性があり, 6時間以上持続するMottling所見は予後不良因子である(OR 2.77[1.34-5.72])(Intensive Care Med (2015) 41:452–459)
□重症患者において, Mottlingスコアと尿量, 乳酸血, SOFAスコアは相関性があり, さらに強い死亡リスク因子となる(0-1を基準とすると, 2-3はOR 16[4-81], 4-5はOR74[11-1568])( Intensive Care Med. 2011 May;37(5):801-7.).
□敗血症性ショックでICU管理となった63例の評価では, Mottlingスコア>2は28日死亡RR 6.58(American Journal of Emergency Medicine 37 (2019) 664–671).
■CRTは末梢の爪や皮膚を圧迫し, その後血色が戻るまでの時間を評価する. 年齢や性別, 評価時の外気温でも左右されるが, 成人における正常値の上限は3.5-4.5秒程度. 若年では3秒, 高齢者では4秒をカットオフとするとよい(Am J Emerg Med. 2008 Jan;26(1):62-5.).
□ICU患者において重症多臓器不全を予測するCRTのカットオフは5秒としている報告が多い.(Journal of Critical Care (2012) 27, 283–288)
□敗血症性ショックでICU管理となった63例の評価では, CRT>4秒は28日死亡RR 2.03(American Journal of Emergency Medicine 37 (2019) 664–671)
MottlingやCRTの真骨頂は経時的フォローにある
■MottlingやCRTの利点として, 経時的フォローが可能という点が挙げられる.
■重症敗血症や敗血症性ショック患者を対象とした報告では, 乳酸値やScvO2は治療開始後24時間で改善を認める一方, CRTは治療開始後2時間で既に改善傾向を認めている(J Crit Care. 2012 Jun;27(3):283-8.).
□敗血症性ショック患者において, 6時間以上Mottlingが持続している場合, 死亡リスク因子(OR 2.77[1.34-5.72])となる(Intensive Care Med. 2015 Mar;41(3):452-9.).
□敗血症性ショック症例59例を対象とした前方コホート研究では, カテコラミン開始後6時間におけるCRT<2.5秒と比較して, CRT 2.5-5秒は死亡OR 5.1, >5秒は死亡OR 18.0であった. この報告では, 膝で評価したCRTが<5秒で, 且つ示指CRTが改善傾向にある症例では死亡例は認められなかった.(Intensive Care Med (2014) 40:958–964).
□敗血症性ショックでICU管理となった63例の評価では, 初療中(1-2時間の間)Mottlingスコアが2以上の改善, またCRTの短縮が得られた症例では生存率が良好である一方, 増悪例における死亡リスクが高い結果であった(American Journal of Emergency Medicine 37 (2019) 664–671).
□敗血症性ショック424例を対象とし, 蘇生治療の目標を末梢循環目標群(30分毎にCRTを評価し, 正常化を目標とする)と乳酸値目標群(2時間毎に評価し, 2時間で20%低下を目標とする)に割り付け比較したランダム化比較試験(ANDROMEDA-SHOCK)では, 死亡リスクや入院期間, ICU管理期間, 腎代替療法リスクは両者で有意差は認めなかった. 72時間後のSOFAスコアは有意に末梢循環目標群で低かった.(JAMA. 2019 Feb 19;321(7):654-664.)
□259例の敗血症, 敗血症性ショック症例を解析し, 入院時(H0), 6, 12, 24時間後(H6、H12、H24)におけるパラメータと死亡リスクを評価した報告では, H6におけるMottling score(1点毎にOR2.26[1.72-2.97]), 乳酸値(1mmol/L毎にOR1.29[1.11-1.50]),尿量(<0.5mL/kg/hでOR3.03[1.37-6.69])は有意に相関性が認められた(Critical Care (2019) 23:211).


Shock Index
■SI は心拍数(bpm)/収縮期血圧(mmHg)で計算される指標で,健常者では0.5-0.7程度となる.もともとは外傷患者や出血患者において,出血量を評価する目的で使用されていたが,内科的重症患者や敗血症患者の循環不全の評価にも有用な所見〔Ann Emerg Med. 2016 Jan;67(1):106-13.e6〕.
□重症敗血症患者2524 例を対象とし,SI と28 日死亡リスクを評価した報告では,SI>0.7 は有意な死亡リスク因子であった(SI≥1.0では死亡率23.3%, SI ≥0.7では16.7%, SI<0.7では10.7%)〔West J Emerg Med. 2013 Mar;14(2):168-74〕.
□重症敗血症患者のER 対応において,管理中持続的にSI ≧ 0.8 であった症例の38.6%でその後72 時間以内に血行動態が増悪し,昇圧薬を必要とした(非持続群では11.6%のみ,OR 4.4[2.28-8.55]).また,SI 上昇持続群,非持続群で呼吸回数に有意差はなく,SI は呼吸回数と独立した予後因子とも考えられる〔West J Emerg Med. 2014 Feb;15(1):60-6〕.
□市中肺炎190例で評価した報告では, SI>1.0は死亡HR 2.48[1.04-5.92](European Journal of Internal Medicine 22 (2011) 282–285). またインフルエンザ症例を対象とした報告もあり, SI≥1.0は死亡リスク因子となる(OR 6.8[2.4-19.4])(American Journal of Emergency Medicine 37 (2019) 391–394).
□年齢や糖尿病,高血圧の既往,降圧薬の使用があっても,SI の解釈には影響せず,基本的にSI>0.7(特に>0.8)では要注意と考えたほうがよい〔Ann Emerg Med. 2016 Jan;67(1):106-13.e6〕.
いいなと思ったら応援しよう!

