
診療報酬改定で窓口負担が増えるの?
6月1日から診療報酬が新しくなり、初・再診料が値上げになって負担が増えるとのマスコミ報道がある。一方、診療所からは「紙の書類が増え、さらに減収になる」と悲鳴が上がっている。両者からは全く逆の意見が聞かれるが、本当はどうなのか解説する。人によって医療機関によって異なるのは当然だが、マイナス0.12%改定なので、医療費全体としては600億円のマイナスになる設計だ。さらに、実際はもっとマイナスになると予想されている。
初・再診料
初診料は288点から291点(+3点)、再診料は73点から75点(+2点)に引き上げられ、初診料に医療DX推進体制整備加算(+8点)が新設された。
医療DX推進体制整備加算(+8点)は、マイナ保険証推進のための加算点数で、日本医師会は「経過措置が設けられているので積極的に算定してください」とすすめているが、「鼻先の人参を食べない」選択をした診療所も多い。
再診料には、3か月に1度算定する医療情報取得加算、加算3(2点)、加算4(1点)が新設され、初診料は「医療情報・システム基盤整備体制充実加算」が医療情報取得加算に名称変更され、加算1(3点)、加算2(1点)と1点引き下げになった。
医療情報取得加算は自動的に算定できないため、窓口で複雑な確認をしてどの加算を算定するかいちいち選択することになる。3か月に1度、10円算定するか20円算定するかは、毎回診察時に「すべて情報提供に同意したかを確認」することになり、多くのエネルギーを割くことになった。

再診料への加算として、看護師等遠隔診療補助加算(50点)が新設されたが、算定要件として「へき地診療所」となっている。へき地診療所に該当する医療機関自体が少なく、さらにオンライン診療をしている診療所も少ないため、算定できない点数となっている。
ベースアップ評価料(外来・在宅と入院)
今回の改定で、外来・在宅ベースアップ評価料が新設され、初診時と再診時に加算される仕組みができた。この点数は、算定要件、施設基準とも大変複雑で、施設基準の説明だけで6,024字あり、さらに計算式が入ったエクセルの表が32ページ、さらに、Q&Aが66個出されている。
ルールに従って算定しようとすると、膨大なエネルギーが必要だ。さらに、事務職員は除くとされ職員間に分断が生じる可能性があり、賃金表の改正、就業規則の改正も必要となる。算定の条件として労働基準法を遵守することが明記されている。
さらに、2年後にこの点数がなくなる可能性があり、その時に給与を下げると「労働条件の不利益変更」となる。36協定の見直し時に労使紛争に発展する可能性もある。
さらに、ベースアップの実績を報告することになっているが、対象から外れているすべての職員の給与明細を報告することになっている。データ収集が主な目的のようで、これが医療DXのターゲットなのかもしれない。
日本医師会は、これも算定してくださいと会員に呼びかけているが、「時限爆弾」、「地雷」ととらえてベースアップ評価料を算定せずに、職員への手当てを増やす選択をした医療機関も多くある。
算定する場合も、ベースアップ評価料(I)は算定できてもベースアップ評価料(II)は算定できない医療機関が多く、患者さんの負担は再診時に20円増える場合がほとんどとなる。
処方箋料の引き下げ
一方、引き下げの項目も多数あり、処方箋料は1.2.3.ともに80円引き下げられて、処方箋料3は680円が600円になった。
ここまでを一覧表にする。診療内容にもよるが医療費が安くなる人も多いと思われ、医療機関は減収になる。

生活習慣病管理料
高血圧、糖尿病、脂質異常症で通院中の人は、医療費が安くなる場合が多い。単純に点数を比較すると以下のようになる(検査をするとその分医療費は増える)。
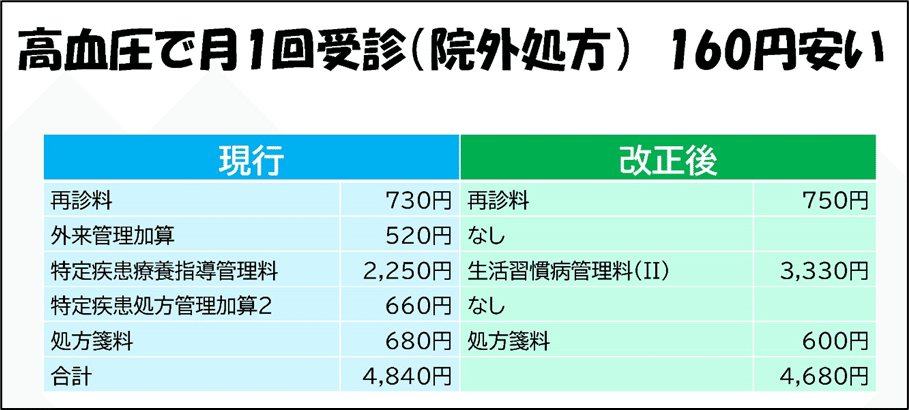
一方、面倒な算定要件が追加され、内科の診療所では、新設された生活習慣病管理料の対応に追われている。
生活習慣病管理料は、主病名が高血圧、糖尿病、脂質異常症の3疾患だけが対象になる。いくつかついている傷病名を整理して主病名が3疾患に該当するかを整理する作業から始まる。
次に、患者さんごとに「生活習慣病療養計画書・初回用」を作成し、患者さんに説明し同意を得て、署名をもらい、その用紙をコピーして手渡す、その用紙はスキャンして電子カルテに保存する作業を繰り返す。医療DXとは逆に、紙の作業が増えてしまった。
「生活習慣病療養計画書・初回用」には、身長・体重・BMI・ヘモグロビンA1Cなどの数値を記入し、達成目標、行動目標、指導内容、検査結果などを記入し、説明し、署名をしてもらう。
内科の診療所では5月から何百人分の療養計画書を準備し、6月1日から患者さんに説明し署名をもらう作業が始まっている。
署名について
今回、療養計画書への署名を算定要件に入れたことは、今後大きな問題に発展する可能性がある。これまでの医療における署名は、手術や検査、リハビリ、在宅医療で実施されてきた。
説明に同意できない、署名しない時は、その医療行為自体がなくなり算定も「なし」だった。ところが、今回の高血圧、糖尿病、脂質異常症の治療で、署名しない時は生活習慣病管理料が算定できないが、治療をやめることにはならない。
医療機関は、生活習慣病管理料を算定しない場合は、外来管理加算を算定し今まで通り治療を続けるので、医療費は1,870円と大きく減額になる。提供する医療は変わらないが、患者さんの判断で医療費を選択できる仕組みになっている。
このような混乱を予想し、日医に対して改定の見直しを提案してきたが、「状況を見て判断する」との返事だった。改定内容に大きな欠陥があるため、医療現場で混乱しないことを願っている。

外来データ提出加算
もともとは、DPC病院の入院基本料加算として「A245 データ提出加算」があった。2023年からは外来でもデータ提出加算50点が以下の管理料に加えて算定できることが追加されていたが、今回新設された生活習慣病管理料でも加算できることになった。
加算出来る管理料:生活習慣病管理料、在宅時医学総合管理料、施設入居時等医学総合管理料及び在宅がん医療総合診療料、疾患別リハビリテーション料。
提供する項目は、匿名化されているが以下の多数の項目となっている。
生年月日、性別、住所の郵便番号、身長、体重、喫煙歴、高齢者情報(認知症、介護度)、傷病名10個、入院情報、外来受診情報(初診・再診・診療科・他科)、糖尿病(ヘモグロビンA1C、網膜症、腎症、末しょう神経障害)、高血圧(診断年月日、血圧)、脂質異常(診断年月日、リスク分類、LDL値)、脳卒中、急性冠症候群、心不全、急性大動脈解離、慢性腎臓病、高尿酸血症、訪問診療・看護、救急医療受診、往診
コンビニでポイントカードを出し自分の個人情報を提供した時は、ポイントがもらえる。一方、自分の医療情報を提供しポイントをもらうのではなく、逆に500円支払うのが外来データ提出加算の仕組みだ。
おまけに、生活習慣病管理料の療養計画書には同意と署名を求められるが、データ提出加算には、説明もなく同意もなく署名もない。なんとも、ちぐはぐな仕組みになっている。
次世代医療基盤法
個人の匿名化した医療情報・ビッグデータをお金儲けに使うことを可能にしたのが、次世代医療基盤法だ。
日本医師会も一般社団法人(J-MIMO)を作り、匿名化情報を扱っている。J-MIMOの理事が中医協で診療報酬改定の議論に参加したが、利益相反関係には該当しないのだろうか?
次世代医療基盤法の特徴
https://www8.cao.go.jp/iryou/gaiyou/pdf/seidonogaiyou5.pdf
一般財団法人日本医師会医療情報管理機構(J-MIMO)
https://www.j-mimo.or.jp/index.html
