慢性病を治せない医療の慢性病
はじめに
日本には「高度な医療を安価で受けることができて大変素晴らしい」制度がある、という賛美をしばしばに耳にします。
しかし、私は大分前からこの考えに懐疑的です。その理由については、例えば次のようなものがあります。
■高額な保険料(令和2年時点で年間最大99万円。https://www.city.matsudo.chiba.jp/kurashi/hoken_nenkin/kokuho/ryounosantei/ryouhayamihyou.files/2_hayami_soushotoku_kyuyo.pdf)
■患者側も医者側も医療費を抑えるインセンティブのない制度、特に患者側の健康を保つ努力が報われない制度(それどころか場合によっては保険料増という罰ゲームが待ち受ける制度)
■一部の病気に対する「治療」は薬を処方して症状を抑えるだけの、根本的には数十年経っても何ら感じられない進歩(私自身は子供の頃からのアトピー持ちです)
■増え続ける生活習慣病、がん、慢性疾患、年々増え続ける医療費
特に感じるのが、医療技術の進歩という明るい面ばかり強調され、もっと広い視点で見た場合に、一部の医療(特に慢性疾患に対する治療)が実は何も良くなっていない可能性があるのでは、という疑問です。
本記事は、このような疑問に対する私なりの考えを整理したものです。あまり公に語られない現在の医療に対する、私なりの問題提起のつもりです。
本記事の主旨
現代社会において西洋医学では解決できない問題に苦しむ人が相当数居て、その中には西洋医学とは別のアプローチにより根本的に治すことができる人も数多く居るのは間違いないと確信しています(私自身もアトピーで非常に苦しみました)。
なぜ一部病気(主に慢性疾患)は西洋医学では根本的に解決できないのか、西洋医学の性質を踏まえつつ西洋医学や科学に対する考えを述べます。
また、現代の医療制度にも言及し、なぜ病気を根本的に治すことができず医療が年々増加の一途を辿ってしまうのか、構造的な問題についても解き明かします。
本記事は、以下の構成で私の考えを整理しています。少々長くなりますがお付き合い頂けると幸いです。
①現在の医療制度の整理
②現在の医療制度の問題点
③なぜ変えられないのか
④根本的な解決策の提案
おことわり
■本記事の作者は医療従事者でなく一般人であり、本記事は個人の考えの発信、情報提供のみを目的としており、特定の疾患に対する治療方法を指導提示するものではありません。
■本記事には作者の多分な偏見が含まれています。情報を鵜呑みにするのではなくご自身でよく考え取捨選択してください。
■本記事では一部、医師への批判が含まれていますが、すべての医師に当てはまるものではありません。例えばコロナ感染症の最前線で格闘されている医師には敬意と感謝の念を持っています。
■本記事では西洋医学や科学に対する否定的な意見が含まれていますが、あくまで部分的な否定であり、それらを全否定する意図はありません。
■素人による医学的に誤った用語の使い方があるかと思いますがご容赦ください。
①現在の医療制度の整理
問題点の前に、まずは現在の医療制度の特徴を整理しておきます。
特徴1. 西洋医学に基づく
具体的には以下の通りです。
■器官・臓器中心に物質面を重視し、病気に対してピンポイントに治療する
■症状に対して病名を決定して、画一的な治療法を用いる
■精製されたほぼ純粋な薬物を用いた「西洋薬」を使う
■実証的かつ科学的、客観的な分析を重視する
参考:https://www.tsumura.co.jp/kampo/info/harmony/
※一部の漢方薬にも保険適用がありますが、基本的な考えとしてはこれに近いものがあるかと考えています。
例えばアトピー性皮膚炎の治療で言えば次のようになると思います。
■湿疹を皮膚の病気と判断して、皮膚に対する治療を目指す
■この病名をアトピー性皮膚炎と名付ける
■炎症をピンポイントで抑制する薬を開発する(ステロイド)
■ステロイドの効果を客観的に分析した上で、標準治療として定め
アトピー性皮膚炎患者に対して画一的に処方する
特徴2. 科学的な根拠を重要視している
開発された薬を保険適用対象とするには、科学的信頼性の高い研究を要求することで、治療方法の効果、安全性を保障しています。
科学的信頼性の高い検証方法として「ランダム化比較試験」というものがあります。
複数の治療法の効果を比べるときに、患者さんをくじ引きや乱数表など、ランダム化と呼ばれる手法を用いて、グループ分けを行う試験のことです。グループ分けに研究者の主観が入り込まないため、得られた結果は信頼性が高いとされています。http://minds4.jcqhc.or.jp/minds/pda/grade.html
対照的に、科学的信頼性の低いものとして「症例報告」があります。
ある病気の患者さんについて、一例から数例の治療経過や結果をまとめて報告したもので、記述研究の一つです。まれな病気、あまり見られない症状や経過などを示した症例、通常は行わない特別な治療が有効だった症例などが報告の対象となります。http://minds4.jcqhc.or.jp/minds/pda/grade.html
要は「たまたま」効果があった可能性も高いため、一般化はできず信頼性が低いということでしょう。
この考えはしばしば根拠のない民間療法に対するアンチテーゼとして使われます。民間療法への突っ込みのほとんどは「サンプル数少なすぎでは?」「プラセボ効果では?」に分類できると思います。
なお、手法はどうあれ、治療効果・安全性を考慮してきちんとした根拠を求める、という考えそのものに異議はありません。
特徴3. 国民皆保険制度
いわずもがな、日本の医療制度を象徴するものです。
① 国民全員を公的医療保険で保障。
② 医療機関を自由に選べる。(フリーアクセス)
③ 安い医療費で高度な医療。
④ 社会保険方式を基本としつつ、 皆保険を維持するため、公費を投入。
https://www.mhlw.go.jp/file/06-Seisakujouhou-12400000-Hokenkyoku/0000172084.pdf
特徴4. 診療報酬制度
実際の医療行為に対する医療機関への報酬を定めた制度です。
ざっくり言うと、一律に定められた基準で実施した医療行為に点数が付けられ、点数に応じた金額を患者と公的機関が分担する仕組みです。
https://www.mhlw.go.jp/bunya/iryouhoken/iryouhoken01/dl/01b.pdf
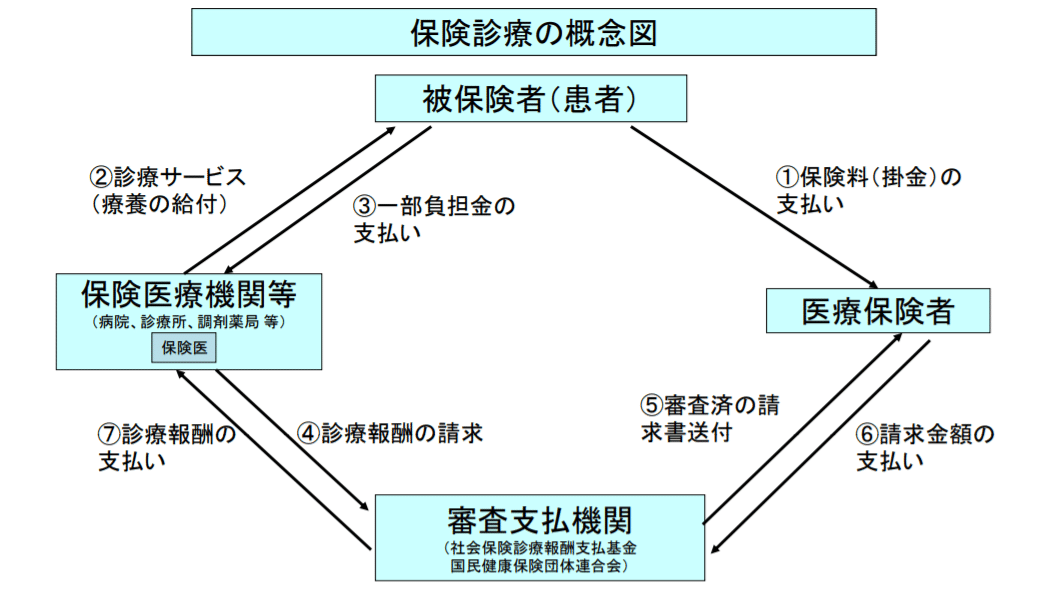
②日本の医療制度の問題点
ここまでの話を聞くと、日本の医療は誰もが平等に、きちんとした根拠に基づく安心安全な医療を安価で受けられる素晴らしい制度のように思えます。
しかし、現在問題となっている医療費の高騰、慢性病患者の増加の原因を追うと、構造そのものに重大な問題が山積みとなっていることがわかります。
以下、これらの問題点を挙げていきます。
問題点1. 西洋医学に偏り過ぎていることによる弊害
大きな問題の一つとして、治療方法がほぼ西洋医学一辺倒、という点があるのでは、と考えています。この問題点について何点か挙げてみます。
問題点1-1. アプローチの根本的な誤りで根本治療できていない
一般に、病気には「急性疾患」と「慢性疾患」という根本的に異なるものがあります。
■急性疾患:急激に発症し、経過の短い疾患
代表的な例で言えばウィルス感染があります。
■慢性疾患: 徐々に発症して治療も経過も長期に及ぶ疾患
病気に対して何を慢性疾患と定めるか、厳密には決まっていないらしいですが、ここでは以下のようなものを慢性疾患に含めます。
・糖尿病 ・うつ ・アトピー
・高血圧 ・高脂血症
ここで問題となるのが、根本的に異なる種類の病気に対して、同じアプローチを採用している、という点にあります。
西洋医学は、急性疾患には効果的ですが、慢性疾患には限定的な効果しか得られないのでは、と考えています。
その理由は、以下のように慢性疾患が「医療の進歩」に反して年々増え続けていることにあります。もし「患者を診るのが医者の仕事であり、患者を治す義務はない」「医者が病気の予防を考える必要はない」と考えるのであれば、それはあまりに視野が狭く、本当の意味での進歩とほど遠いと感じるのは私だけでしょうか。
■アトピー
「アトピーの患者、9年で16万人増」2020/6/8付日本経済新聞 朝刊https://www.nikkei.com/article/DGKKZO60028100V00C20A6TCC000/
■うつ病
平成8年には43.3万人だったうつ病等の気分障害の総患者数は、
平成20年には104.1万人と12年間で2.4倍に増加しました。
https://www.mhlw.go.jp/seisaku/2010/07/03.html
■糖尿病
糖尿病患者数が過去最多の328万人超に増加 【2017年患者調査】
http://dm-rg.net/news/2019/03/020044.html

余談ですが、糖尿病はコロナよりよっぽど危ないのは間違いないので、コロナ感染者数を日々発表するぐらいなら糖尿病患者数を日々発表して、糖尿病の恐怖を煽る方がよっぽど有益なはずなんですけどね…
■がん
男女とも、がんの死亡数は増加し続けている
https://ganjoho.jp/reg_stat/statistics/stat/annual.html

https://ganjoho.jp/reg_stat/statistics/stat/image/OSV1031_AAA_1985-2015.jpg
ただし、上記引用元のサイトでは、がん患者増加の原因は高齢化によるものであり、年齢調整を加えた死亡率で見ると下がっていることにも言及しています。

https://ganjoho.jp/reg_stat/statistics/stat/image/OSV2019_1958-2015.jpg
一方で代替医療が盛んな欧米諸国の状況を持ち出すと、人口10万人あたりの死亡者数を比べた場合、日本は増えているのに対して諸外国は減っている、という事象があり、手術や抗がん剤を主体とした現在のアプローチが最善とは言えないのでは、という、見解もあります。
完全に素人意見ですが、薬や手術でひたすらがん細胞を除去する以外に、もっと根本的な解決へのアプローチがあるのでは、と疑問を感じています。
問題点1-2. エビデンス至上主義の弊害
西洋医学は科学的な根拠(エビデンス)を重要視する、と説明しましたが、科学は万能ではない、というのは当然抑えておくべきポイントです。
一般的には科学に次のような特徴、問題点があります。
■個々の試行に対して100%の再現性があることを保証するものではない
(つまり薬が特定の個人に対して100%効果があるとは断定できない)
■結果は時代とともに覆される可能性がある
■科学的根拠がないとされることでも正しい可能性は十分にある
■場合によっては都合の良い様、恣意的に歪められて利用されることもある
さらに、医療に関して言えば次のように数々の疑問が沸いてきます。
■そもそも人体は複雑で科学的に解明されていないことも多いため、科学的アプローチには限界があるのでは?
■科学的に高い信頼性を求めると、必然的に薬の投与という単一要素による比較実験ばかりになってしまうのでは?
■薬に頼らない、基本的な生活改善による治療は、科学的に信頼性の高い根拠が得にくいのでは?
◆速攻性がないため、被験者への長期的な束縛が必要
◆生活面での被験者への干渉範囲が広く、強制が難しい
◆結果、信頼性が十分に得られる規模の実験の実施が難しい
■薬の安全性は保証されていると言っても、薬の投与が長期的(それこそ10年20年の)スパンで見たとき、人体に対して問題ないことが保証できるのか?
現在のアプローチは西洋医学一辺倒であるため、西洋医学で認められている科学では解決できない問題をどうするか、という視点が欠落し、必然的にエビデンス至上主義に陥りやすいのでは、と考えています。
このような結果として、薬に頼らない、副作用が少なく他に健康メリットもあるような治療を「エビデンスがない」という理由で退けてしまい、むしろ医療費の増加、健康増進の阻害という悪い結果に結びついてしまっていないか、疑問を感じます。
臨床試験によるエビデンスは十分揃っていなくても
■分子レベルでの理論はある、伝統的に行われている治療であるなど
一定レベルの根拠を持っている
■副作用が起きる可能性は低い、仮に起きたとしてもきちんと
経過観察していれば大きな問題は無い
という状況で治療効果の可能性を望めるものを前向きに検討する、ということはできないのでしょうか。
コラム:コロナ予防における「エビデンス至上主義」の弊害
エビデンス至上主義で、栄養療法のような、確かな証拠があるとは言えないが副作用も少なく治療に期待が持てそうな方法でも、採用に消極的で避けてしまう厚労省の姿勢が表れているものがあります。
いま、コロナ重症患者の多くにビタミンD欠乏の傾向がある、という報告が世界各国から挙げられているようです(https://www.youtube.com/watch?v=x3uHDlkwMAc)。
Google Scholarで「covid 19 vitamin d」と検索しても、ビタミンDがコロナに有効である(可能性が高い)という研究論文がいくつもヒットしています。例えば
https://jamanetwork.com/journals/jamanetworkopen/article-abstract/2770157
https://www.mdpi.com/2072-6643/12/4/988
逆に効果が無いという研究結果も出ており、科学的根拠としては十分と言えるほどの量が集まっていないかもしれませんが、ビタミンDは人の免疫において重要な役割を担っており、ビタミンDを充足させておくことはコロナ対策だけでなく、基本的で重要な健康づくりと言えます。
それにも関わらず、厚労省(所管の独立行政法人)の発表は「【新型コロナ|更新】「感染症予防にビタミンDが効く」等の情報に注意」という、あたかもデマによる健康被害注意と言いたそうな煽り文句であり、このような姿勢こそがエビデンス至上主義による弊害と考えています。
問題点1.3 所詮は確率論
西洋医学の考えから治療を行う場合、「有効である確率の高い薬剤」を「画一的に処方」することが最善の方法であると言えます。
しかし、先に説明した通り「科学的に有効である」とされる標準治療というのは、確率論の域を出ません。
どんなに確率が高い治療でも、一部の人には効かないという事象は出てきます。逆に、全体としての治療の確率は低くても、一部の人には確実に効く、という治療も存在するはずです。しかもこれは原因に個体差がある慢性病では特に考慮しないといけない点であると考えています。
ここで一つ思考実験をします。
とある実験において100人のアトピー患者被験者が居て、腸内環境改善という処方を「画一的」に実施し、5人のアトピー患者のみ改善効果が確認され、他の人は改善効果が無かった、という結果になったとします。
全体としては5%の改善しかなく、おそらくこの方法がアトピーに対して科学的に効果がある、という結論には至らないでしょう。しかし、もし治療効果のあった5人全員がもともと腸内環境に問題を抱えている患者、ということが分かれば、実は効果100%であり、十分有効な方法と言えるのではないでしょうか(※あくまで思考実験の話ですが)。
慢性病の治療において大事なことは「確率が高い治療を施す」ことではなく、患者に対して根本的な原因を見極めて、その人に合った適切な治療を施す、ということではないでしょうか。
問題点1.4 ソフトスキル軽視、ハードスキル一辺倒の思考停止に陥りやすい
西洋医学的観点の治療では、膨大な医学知識から症状に合致する病気を見定め、ガイドラインに沿った標準治療を適用する、いわゆる「ハードスキル」が基本となります。
逆に言えば症状と治療法でガイドラインに合うものが見つかればそれでOKという、ある種の思考停止に陥りやすいのではないか、と考えています。
これによる弊害は、標準治療が効かない患者を標準治療以外でどうカバーするか、という視点の欠落であり、また根本的な原因を見誤り、小手先だけの治療に留まってしまうことに他なりません。
例えば、アトピー持ちである私の経験になりますが、皮膚科に受診しても、アトピーと診断されて、ほとんど話を聞かず速攻で薬を処方されて終わり、というケースにしか遭遇したことがありません。
うつ病なども同様の話を聞きます。
(余談ですが、薬を処方されるが薬に頼るのが不安、どうにかしたいけど信頼できる機関が見つからない、というSNS上の嘆きを聞いて、本当に気の毒だと思うと同時に、根本的に何かおかしいという確信を強めました)。
また、例えば健康診断で数値に引っ掛かり病院に受診すると、ほぼ機械的な作業で薬を処方される、という話も聞き、いかにソフトスキルが軽視されているか(健康診断の問題についてはまた後程触れます)。
コラム:「最新医学で一番正しい」の欺瞞
アトピーに関してこんな本が出版されています。
世界最高のエビデンスでやさしく伝える 最新医学で一番正しい アトピーの治し方
この本の著者である医師は、患者とのコミュニケーションの重要性を説いている点で、まだ良い方かなと思います。
医者の中には標準治療で治らないのは患者のやり方が悪いと言う医者までいるらしく、著者も問題視しているようです(当たり前のはずなんですけどね)。
しかし、結局のところ、そもそも患者が求めるのは「世界最高のエビデンスのある治療」ではなく「自分に効果のある治療」のはずです。
患者とのコミュニケーションが重要と謳いながら、結局のところ真の意味で患者の求めるもの理解していない、科学的な正しさの押し付けという欺瞞が、タイトルから見て取れます。
同様の考えを持たれている方のレビューがあります(本記事の執筆時点で「役に立った」が285個付いています)。
分かりやすく言うとエビデンスがあるかどうかは多数決で決まるんです。
多数決で勝ったからって世界最高ではありません。
現状ではそのような判断(正しいとの判断)が下っただけです。
エビデンスのある治療とは「最高治療」ではなく「妥当治療」なんです。
「最高」なんて幻想です。
「一番正しい治療」なんて言葉もおかしいです。
「二番目に正しい治療」をしては駄目なんですか?
もはや患者と医者の間で永遠に溝が埋まらない気さえしてしまいます。
問題点2. 制度疲労
長く続いている制度というものは、制度設立当初と社会構造がガラリと変わってしまい、制度が時代に追いついていない、ということはよくある話かと思います。
現在の医療制度も正にそれが当てはまると考えています。
国民皆保険の発足した時代背景としては、当時、若い労働者の怪我を想定して、労働力を失わないようすることを主な目的としていたようです。そのため、仮に多額の公費を投入しても将来的に税金として十分回収できる可能性があるわけです。
しかし、いまや医療費の多くは高齢者に使われ、誤解を恐れずに言えば、高額な医療費を掛けてもその投資を回収することができません(もちろん命に値段を付けて高齢者を切り捨てろ、と主張するわけではありませんが)。
さらに悪いことに、抜本的な見直しをせず医療費を抑制しようと小手先の診療報酬制度を頻繁に改定する動きが現場の負担を強いており、増々現場の混乱を招いている様です。
これでは、病院は事務作業や経営ばかりに労力を取られ、現場はガイドラインに沿ってただ機械的に仕事をこなすだけ、その結果、既に述べたソフトスキル軽視の一因にもなっているのではないでしょうか。
参考:財源の分捕り合戦!? 診療報酬制度が「病院崩壊」を招くワケ
結局のところ、時代の変化、医療技術の発展に伴い、本当は抜本的な見直しが必要な医療制度を、無理やり維持しようとして増々悪い方向に向かっているように思えて仕方がありません(そもそも加入率は75%程度と言われており、既に皆保険と言える状況でも無くなっています。その理由は高額な保険料ということが挙げられるでしょう)。
根本的な制度設計を見直す必要性に迫られていることは間違いないと思っています。
コラム:コロナ対策における医療制度問題
日本には官と民の役割分担が明らかにおかしいのでは?と思うような制度が幾つかあると考えていますが、医療制度は正にそのうちの1つであると考えています。
それがコロナ対策においても顕在化しているように思えます。
本記事を書いている2020年12月時点で、コロナ第3波が騒がれており、第2派から十分な時間があったはずなのに重症患者の受け入れ体制は拡大せず、医療崩壊の懸念から再び経済活動を制限しようという動きと、それを批判する声が挙がっています。
以下の記事は、日本における病院の病床数は世界トップクラスに多いにも関わらず、医療リソースをコロナ対策に割くことができていないことの問題提起をしています。
https://note.com/hiroyukimorita/n/n02fc33e3f319
日本ではあまり知られていないが、ドイツはもちろんヨーロッパの国々では医療といえば、警察や消防と同じ様な「公的」な存在なのが一般的である。ドイツの病院は公立・公的病院が8割で民間病院はわずか2割である。
簡単に言えば、医療の多くの部分を民間に移譲していないのである。これは同時に、国や公的機関が医療機関に対する指揮命令系統を保持しているということでもある。
一方、日本の医療機関は約8割が民営である。もちろん、コスト意識やマネジメント力の高い民間が医療機関を経営することのメリットは多大にある。しかしその一方で、医療という国家の安全保障の指揮命令権を民間に分割・移譲してしまうことのデメリットは計り知れない。民間に開放するということは、国からの指揮命令系統がうしなわれるということなのだから。
日本でも、公立・公的な病院を主体として、医療機関全体の意思を統一させる、という、医療体制の抜本見直しというのも選択肢として議論すべきではないでしょうか。
問題点3. 短期的・局所的に最適化される医療ビジネス
先に触れたように日本の病院の多くは民間経営であり、病院の売り上げを上げるために過剰な医療行為が行われている、という話をよく聞きます。病院としても多額の設備投資を行っており、その回収が経営にとって必要であるため、ビジネスを一概に否定できるものではありません。
これらビジネスは資本主義の枠内で行われているのであれば特別問題のあることではないと思いますが、多額の公的資金が投入されている中では非常に問題があります。
大抵のビジネスは、リピーターを獲得することが重要であり、客とwin-winの関係を築くことで安定した経営を図ることができます。
しかし、医療の場合、リピートのために患者が犠牲にするものが多く、リピーター=患者と長期的なwin-winの関係を築きにくい、またリピートすること自体が望ましいものではない、という特殊な性質があります。ここに医療ビジネス存続の難しさがあると思います。
結果として経営存続のために短期的かつ局所最適なパイの奪い合いになってしまうことになったとして、経営側ばかりを責めても仕方ありません。
短期的かつ局所最適化しやすい民間経営に、国家として超長期的な全体最適化が必要である医療の実運用を委ねて良いものか、繰り返しになりますが官と民のあるべき姿を見直す必要があると考えています。
私の考えでは、民間に任せるのであれば、安全の最低ラインは要求して、それ以外は金も口も出すべきでないと考えます。
逆に言えば、金も口も出すなら、複雑怪奇な制度を作って事務負担を強制するのではなく、医師ができるだけ患者第一の治療に専念できる環境を整え、諸々の事務手続きは制度設計者が担う、という棲み分けが適切と考えています。
問題点4. 医療費抑制のインセンティブが働かない制度
冒頭にも触れましたが、現在の制度は患者側も病院側も医療費を抑制するインセンティブが働かないという問題があります。
極端な例を出すと、日々の生活で自身の健康への金銭的・時間的投資を怠らず、結果パフォーマンスが向上、心身ともに健康な状態で1400万円もの高収入を獲得した千葉県松戸市在住の40歳が居たとします。
(https://www.city.matsudo.chiba.jp/kurashi/hoken_nenkin/kokuho/ryounosantei/ryouhayamihyou.files/2_hayami_soushotoku_kyuyo.pdf)
この生活を続けることができれば、将来病気になる可能性も介護を受ける可能性も低いにも関わらず、健康保険料+介護保険料で年間99万円、もし64歳までこの生活が続けば総額2475万円もの保険料を払うことになります。
もちろん、将来的に医療や介護を受ける可能性もありますが、それにしてもこの金額はあまりにも高過ぎます。普通に貯金もしくは資産運用して病気に備えた方が遥かに良く、もはや保険の体を成していないように思えます。
また、先に述べたように、病院側も経営の観点からすると医療費抑制のメリットが無い、むしろ医療費を積極的に使ってほしいという方向に力学が働いてしまいます。
このような状態で小手先の医療費抑制を試みても効果は乏しいのでは、と思います。
コラム:その薬は本当に必要なの?
私が考える無駄な医療行為の一つとして健康診断があります。
健康診断の考え方そのものは予防のために意義があると考えていますが、問題は数値異常が見つかったときの対応です。
例えば、毎日ラーメンを食べていて塩分過多により高血圧の20代若者と、基礎疾患もなく健康的な生活を続けている60代とで、同じ数値で高血圧と診断されたとしても、その意味合いは全く異なります(血圧は年齢とともに上昇する傾向があり、年齢+90程度がむしろ適切とも聞きます)。
しかし、現在は年齢関係なく一律の基準で基準値を上回ったら機械的に病院で薬を処方される、という仕組みとなってしまっている様で、大きな問題であると考えています。
この例の場合、前者は血圧だけ下げても意味がなく、根本的に生活を変える必要があるのは明らかです。
後者の至っては降圧剤を服用する必要があるのかどうかすら怪しいです。
果たして数値頼り、機械的な診断、薬の処方で本当に健康が保たれるのでしょうか?私にはとてもそう思えません。
コラム:降圧剤の恐ろしさ
降圧剤として次の効果を持つものがあるようです。
●β(ベータ)遮断薬
【薬品名】 テノーミン、メインテート、ロプレソール、インデラルなど【効果】血圧を上げる神経の働きを抑えて心臓から拍出される血液の量(心拍出量)を抑えたり、血管の収縮を弱めたりして、血圧を下げます。
【副作用】 脈拍数が少なくなる、手足の冷えなどがあります。
http://www.nagoya.tokushukai.or.jp/wp/heart_cardiopathy/3373.html
確かにこのような薬を開発する「医療の進歩」は凄いと思う反面、心臓の機能を制限してまで血圧を下げる緊急性がどこまであるか、疑問を感じます。
健康診断で血圧基準値に引っ掛かった人に対して直ちに処方される種類の薬かどうかはわかりませんが、仮にそうだとして、先の例で触れた「基礎疾患もなく健康的な生活を続けている60代の人」に処方すべき薬とは到底思えないのです。
なお、余談の余談になりますが、アトピー持ちの患者に対して、炎症が抑えられている時期においても予防のために定期的にステロイドを塗る、という手法が提案されていたりします。これを「薬漬け」と捉えない医者の考え方に身の毛がよだつ思いです。
コラム:コレステロールの闇
健康診断におけるコレステロール値も問題の一つだと考えています。
コレステロール値も血圧と同様、一定基準を超えたら機械的に薬を処方されるということが行われているようです。
コレステロールに関しては近年、悪玉コレステロール(LDL)そのものが悪いわけではなく(悪玉どころかむしろ体にとって非常に重要な役割を果たす)、本当の悪玉である酸化LDLやsd-LDLを作ってしまう悪い生活習慣(酸化ストレスの高い生活、精製糖の摂取が多い生活など)に問題があることが分かっているようです。
そして、コレステロール降下薬とは、人間にとって非常に重要であるコレステロールを作る機能を抑制してしまう薬であり、その適用は極めて慎重に行うべきだと考えます。
しかし、「科学的にきちんと検証されている」という理由で安易に投与してしまう、また服用してしまう、そればかりかむしろ一定年齢を超えると何かしら薬を服用していない方が珍しい、という感覚が比較的一般に持たれている、ということに身の毛がよだつ思いです。
これこそが、先に述べた「長期的スパンで見たとき、人体に対して問題ないことが保証できるのか」という懸念そのものです。
ちなみに、コレステロール降下薬は、元々は家族性高コレステロール血症という病気の治療薬として開発されたものが、この病気だけでなく一般に適用して利益を上げたいという製薬会社の思惑で広く使われるようになった、という指摘もあります。
参考:
コレステロールは高いほうが心臓病、脳卒中、がんになりにくい (この逆説こそ新常識)
コラム:栄養療法によるデータの活用
健康診断は結局のところデータが正しく活用されていないことに問題がある、と述べましたが、逆にデータを有効活用するとこんなことまで分かるのか、という示唆に富んだ非常に面白い動画があります。
少々長いですが、興味がある方は是非一度見てみてください。
症例:糖質制限で悪化した女性の栄養療法による改善と、血液データの読み方
https://www.youtube.com/watch?v=U2B8fxYdf98
コラム:押印ロボット
もし、ハンコ押しを自動化するロボットを指して「これがIT技術の進歩だ!!」と誇らしげに主張している人が居たら、あなたはどのような感想を抱くでしょうか。
https://www.watch.impress.co.jp/docs/news/1223797.html

③なぜ変わることが出来ないのか
ここまで述べた医療の問題は今に始まったものではなく、一部ではずっと前から問題視されているものかと思います。
しかし、現在まで変えられず、ズルズルと続けられてしまっているのが現状です。
なぜ問題が分かっているのに解決できないのか、その理由に対する私なりの考えを述べます。
変われない理由1. 医者と患者の利害関係一致
医者も患者も互いに変わることを求めない、現状維持が最適という結論で、利害関係が一致してしまっていることが、医療問題を変えられない一つの要因だと考えます。
先に述べた通り、ビジネスの安定にはリピーター獲得が定番の手法であり、民間病院の場合、完治することなく定期的に通い続けて貰える患者とは経営的に見ればありがたい存在です。
一方、患者側からすれば、自分は薬によって生かされており、処方され続ける薬を止めることの方が恐ろしい、という考えを持つ人が大多数で、利害関係が見事一致してしまっています。
ちなみに、医師側が「卒薬」の提案、つまり将来的に薬を止めることを目指す提案をしても、患者の9割は卒薬を望まないということが起きているようです。 https://www.youtube.com/watch?v=DdgpULD7nc4)
変われない理由2. サンクコスト
医者側が西洋医学一辺倒、エビデンス至上主義から抜け出せない理由として、膨大な時間を掛けて難関の国家資格を突破した労力を無駄にしたくないという意識があるのでは、と考えています。
もし、西洋医学的な投薬に頼らないで治ってしまうことがわかれば、掛けた労力が回収できないサンクコスト化してしまい、とても受け入れがたいことでしょう。
「世界最高のエビデンスで~」という本のタイトルにあるように、科学への信頼がいささか過剰(に見える)なのも、今まで掛けたコスト意識が強いのでは、と考えています。
変われない理由3. 西洋医学以外の知識がない
そもそも学校で栄養学を学ぶ時間がほとんど無く、西洋医学に頼らない治療を試みようにもその土台が無い、という状況の様です。
「医者の不養生」ということわざがありますが、実際に表面的な知識だけで、基本生活、特に栄養の重要性を医者自身が認識していないケースは多いのでは、と考えています。
ちなみに、実際に治療の一環として栄養指導している医者も居るようですが、その知識は学校ではなく自身で身に付けたものらしいです。
また、医者が一般に栄養学を学ぶ必要を感じていない理由として「医療の進歩」に対する過度な期待を抱いている、言い換えると、あらゆる病気は将来的に投薬というシンプルな方法で解決される、という期待を抱いているのでは、と考えています。
そしてその期待を抱いているのは患者側も同じなのではないかと思います。私自身はそのような未来が訪れるとは全く思いませんが。
コラム:機能性医学
公的医療制度のないアメリカで、近年盛んに研究されている新しい「機能性医学」という医学分野があります。
慢性病を根本から治す~「機能性医学」の考え方~ (光文社新書)
1990年にアメリカのジェフリー・ブランド博士が提唱した新しい医学で、従来の医療の限界が見えてくるにつれて注目を集めるようになったものです。
アメリカの有名な名門病院で2014年に外来が開設、全米から患者が殺到して
常に長い待ち行列ができているということで、医療費の面からも治療効果の面からも非常に期待が持てる医学分野であると考えています。
機能性医学の基本的な考えとしては以下のようなものがあります。
■病気の後ろに潜んでいる病態に洞察を加えて根本的な治療に結びつける
■同じ病名がついても病態は十人十色であり、病態で治療法は変わる
■薬物に頼らない、生活習慣の改善を含めた慢性病に対する
根本治療を目指す
技術としてはむしろ難しいものを伴わない、古くからある基本的な手法が主体となっているようです。
面白いことに、比較的最近生まれたことの理由としてIT革命がある、と記されています。
世界中バラバラに点在していた研究結果の情報収集が容易になったことで、製薬会社主導の医療から脱却でき、人間が本来持つ機能に焦点が再び当てられるようになった、ということのようです。
これを見ると、むしろ薬物利用に頼った治療は前時代的、薬物に頼らない人間本来の機能を生かす医学の方が近代的である、とすら思えます。
コラム:体と心はつながっている
最近、健康維持のためには腸内環境を整えることがが非常に重要である、という話を至る所で聞きます。
その理由の一つとして、脳腸相関(脳と腸内細菌の関係)という考えがあり、例えば「しあわせホルモン」と呼ばれるセロトニンの80%は腸で作られるようです(https://www.mh-mental.jp/policy/detail/id=154)。
つまり、原因が不明だけど気分が落ち込みがちという場合、腸内環境を疑ってみるのも有効な手段の一つ、と言えるでしょう。
別の例として、「橋本病」と呼ばれる病気があります。これは喉の部分にある甲状腺に慢性の炎症が起こる病気で、慢性甲状腺炎とも言います。
(1912年に橋本博士が世界で初めて発表したために、「橋本病」という病名がつけられた様です)
長年、原因不明であり、治療は甲状腺機能低下を補うホルモン補給という対症療法がとられていましたが、「リーキーガット」と呼ばれる腸内の悪い状態が原因の一つであるが分かっています。
適切な言い方かどうかわかりませんが、「腸と喉はつながっている」と言えるでしょう。
コラム:グルテンフリー
最近わりとよく聞く「グルテンフリー」について触れておきます。
先に触れた「リーキーガット」を引き起こす原因の一つとしてグルテン(小麦タンパク)があります。
この場合、小麦食品を排除するだけで原因不明とされている病気が治る可能性があります。
長年、甲状腺を研究しても原因が分からなかった病気が、小麦の摂取を止めただけで治る(場合がある)ことが分かったら、研究者はどんな気持ちになるのでしょうか。
グルテンフリーに関しては様々な症例が報告されているようで、例えば次のようなものがあります。
■グルテンフリーで男子テニス世界ランキング1位に
(ジョコビッチの生まれ変わる食事)
■アスペルガー、ADHDの症状がグルテンフリーで大幅改善
もちろん、100%効果を保証するものではありませんが、副作用も考えにくいため、一度試してみる価値はあるかと思います。(ちなみにそもそもグルテン自体は人間が完全に消化する力がなく、少なくとも人体に良いものではなさそうです)
変われない理由4. 厚労省、製薬会社、食品業界、マスコミの既得権益
構造的な原因としてまず厚労省は製薬会社の天下り先であり、製薬会社に極端に不利になるようなことはできない、つまり薬に頼らない治療を広めづらい、という問題があります。
製薬会社が厚労省の天下りを受け入れるのは、製薬会社が開発した薬が保険適用されるかどうかは企業経営に関わる重要な問題であり、保険適用されるかどうかを握っているのは厚労省だから、ということでしょう。
最近は天下り自粛ムードが漂っているみたいですが、どこまで効果があることやら…
参考:製薬企業への再就職の自粛措置等についてhttps://www.mhlw.go.jp/stf/houdou/2r9852000000q7ir.html
また、製薬会社、食品業界はマスコミの広告主であり、マスコミとしても「薬なんて実は不要でした」「白砂糖は人体に有害です」という番組など作れないでしょう。
結局、厚労省、製薬会社、マスコミが既得権益をがっちり握っている以上、この辺りから医療制度を変えていくことは困難であると言えるでしょう。
④解決策の提案
・・・無理じゃないですかね?既存の枠組みでは・・・
既存の枠組みの中で実践しようとしても…
■きちんとした栄養学の知識
→ただでさえ勉強することが多いのに…。あと既存の医師はどうする?
■ソフトスキルにもっと重点を置く
→ただでさえ勉強す(ry
■科学的な視点に偏り過ぎない、患者一人一人にフォーカスした治療方法の提示
→診療報酬制度が足かせ
■薬に頼らない国民全体の健康増進
→音頭を取るべき厚労省の既得権益が足かせ
■医者が患者の治療に専念できる体制作り
→診(ry
そもそも、現在の保険適用の考え方、診療報酬制度のような仕組みはハードスキル、西洋医学に最適化したものであり、ソフトスキル重視、オーダーメイド方式の治療法を実践するには適していないと考えます。
全く新しい仕組みを作るしかない?
既存の枠組みで解決できないなら、全く新しい仕組みを作るしかないのでは、と考えています。
具体的には以下の通りです(すみません、割と適当です)。
■機能性医学などを基にした全く新しい病院、外来の確立
■新たに省庁を作る
■設備投資も必要ないのでスモールスタート
■一旦は機能性医学を基にしたコンサルティング、生活改善による治療
■ゆくゆくは先進的かつ医療費が抑制できるような施策を
積極的に取り入れ発展していく
■ゆくゆくは今の診療報酬制度を廃止して新制度に移行する
(厚労省の医療に関する機能を新設した省庁に移管する。
そもそも、もはや厚労省は解体しないとダメでしょう)
■新しい考えに適応できない医者は緩やかにご退場頂く
■現在の国家資格とは別に国家資格を作る
■医療費は0円。基本的にほとんど薬が必要ないため
費用が膨れ上がることはないはず。
一時的な負担増は、現行制度の自己負担額を上げて対応
■患者との対話、情報発信、情報公開に重点を置く
■患者から症状を丁寧に聞き出し、根本治療を目指す
■予防医療的な考えがいかに重要か、日々発信を繰り返す
■食品業界、製薬業界への理解を求め、国全体として健康増進を目指す
■患者の同意を得た上で、匿名性を担保しつつ症例を広く共有
■化学的な治療を石橋を叩きまくって躊躇するより、副作用の少ない
生活改善をまずは試してみる。よほど下手を撃たなければ
副作用に苦しむことはないはず
■症例報告を積極的に活用する。医療機関全体が意思統一して発展を目指す
根本原因に対する仮説があれば、エビデンスレベルが低いとされる
症例報告も有効な手段になるのでは?
■新しい制度を作ってたけど結局腐敗してしまった…ということを
防ぐための仕組み。例えば年功序列ではない職能給、優秀な人材の登用等
おわりに
西洋医学に対して様々な否定的見解を述べてきましたが、冒頭で述べたように西洋医学を全否定するつもりはありません。
明らかにアプローチとしておかしい場合がある、ということを伝えたいのです。
西洋医学的な投薬以外の方法で、シンプルに生活習慣そのものを見直すことで改善できる病気は山ほどあると思います。
狭い視点、手法に拘るのではなく、使えるものはなんでも使い、国民の多くが健康になり、余った資金を難病やハンディキャップをもつ方へ向けた医療技術の進歩に費やすことで国民全員の幸福度を底上げすることが、真の医療の進歩である、少なくともそう私は考えます。
ここまで読んでいただいた方は、是非、医療の進歩とはどうあるべきか、ご自身で考えて頂きたいです。
最後までお付き合い頂きありがとうございました。
この記事が気に入ったらサポートをしてみませんか?
